Ротавирусная инфекция
Ротавирусная инфекция (ротавирусный гастроэнтерит) — острая инфекционная болезнь, вызываемая ротавирусами, характеризующаяся симптомами общей интоксикации и поражением ЖКТ с развитием гастроэнтерита.
Код по МКБ -10
A08.0. Ротавирусный энтерит.
Этиология (причины) ротавирусной инфекции
Возбудитель — представитель семейства Reoviridae, рода Rotavirus (ротавирус). В основу названия положено морфологическое сходство ротавирусов с колесом (от латинского «rota» — «колесо»). Под электронным микроскопом вирусные частицы выглядят как колёса с широкой ступицей, короткими спицами и чётко очерченным тонким ободом. Вирион ротавируса диаметром 65–75 нм состоит из электронноплотного центра (сердцевины) и двух пептидных оболочек: наружного и внутреннего капсида. Сердцевина диаметром 38–40 нм содержит внутренние белки и генетический материал, представленный двухцепочечной РНК. Геном ротавирусов человека и животных состоит из 11 фрагментов, чем, вероятно, и обусловлено антигенное разнообразие ротавирусов. Репликация ротавирусов в организме человека происходит исключительно в эпителиальных клетках тонкой кишки.
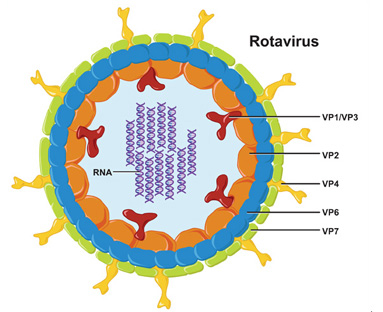
Ротавирус схематически
Ротавирусная инфекция, вид в электронный микроскоп
В составе ротавирусов обнаружено четыре основных антигена; главный из них — групповой антиген — белок внутреннего капсида. С учётом всех группоспецифических антигенов ротавирусы делят на семь групп: A, B, C, D, E, F, G. Большинство ротавирусов человека и животных относят к группе A, внутри которой выделяют подгруппы (I и II) и серотипы. Подгруппа II включает до 70–80% штаммов, выделяемых от больных. Существуют данные о возможной корреляционной связи определённых серотипов с тяжестью диареи.
Ротавирусы устойчивы к воздействию факторов окружающей среды: в питьевой воде, открытых водоёмах и сточных водах они сохраняются до нескольких месяцев, на овощах — 25–30 дней, на хлопке, шерсти — до 15–45 дней. Ротавирусы не разрушаются при многократном замораживании, под действием дезинфицирующих растворов, эфира, хлороформа, ультразвука, но погибают при кипячении, обработке растворами с рН больше 10 либо меньше 2. Оптимальные условия существования вирусов: температура 4 °С и высокая (>90%) или низкая (<13%) влажность. Инфекционная активность возрастает при добавлении протеолитических ферментов (например, трипсина, панкреатина).
Эпидемиология ротавирусной инфекции
Основной источник заражения и резервуар ротавирусной инфекции — больной человек, выделяющий с фекалиями значительное количество вирусных частиц (до 1010 КОЕ в 1 г) в конце инкубационного периода и в первые дни болезни. После 4–5-го дня болезни количество вируса в испражнениях значительно снижается, однако общая продолжительность выделения ротавируса составляет 2–3 недели. Длительно выделяют вирусные частицы больные с нарушенной иммунологической реактивностью, при хронической сопутствующей патологии, лактазной недостаточности.
Источником возбудителя инфекции могут быть также здоровые вирусоносители (дети из организованных коллективов и стационаров, взрослые: прежде всего, медицинский персонал родильных домов, соматических и инфекционных отделений), из фекалий которых ротавирус можно выделить на протяжении нескольких месяцев.
Механизм передачи возбудителя — фекально-оральный. Пути передачи:
- контактно-бытовой (через грязные руки и предметы обихода);
- водный (при употреблении инфицированной вирусами воды, в том числе бутилированной);
- алиментарный (чаще всего при употреблении молока, молочных продуктов).
Не исключена возможность воздушно-капельного пути передачи ротавирусной инфекции.
Ротавирусная инфекция высококонтагиозна, о чём свидетельствует быстрое распространение заболевания в окружении больных. Во время вспышек заболевает до 70% неиммунного населения. При сероэпидемиологическом исследовании в крови 90% детей старших возрастных групп обнаруживают антитела к различным ротавирусам.
После перенесённой инфекции в большинстве случаев формируется непродолжительный типоспецифический иммунитет. Возможны повторные заболевания, особенно в старших возрастных группах.
Ротавирусная инфекция встречается повсеместно и выявляется во всех возрастных группах. В структуре острых кишечных инфекций доля ротавирусного гастроэнтерита колеблется от 9 до 73%, в зависимости от возраста, региона, уровня жизни и сезона. Особенно часто болеют дети первых лет жизни (преимущественно от 6 мес до 2 лет). Ротавирусы — одна из причин диареи, сопровождающейся тяжёлой дегидратацией у детей в возрасте до 3 лет, этой инфекцией обусловлено до 30–50% всех случаев диареи, требующих госпитализации или проведения интенсивной регидратации. По данным ВОЗ, от этого заболевания в мире ежегодно умирают от 1 до 3 млн детей. На ротавирусную инфекцию приходится около 25% случаев так называемой диареи путешественников. В России частота ротавирусного гастроэнтерита в структуре других острых кишечных инфекций колеблется от 7 до 35%, а среди детей до 3 лет — превышает 60%.
Ротавирусы — одна из наиболее частых причин внутрибольничной инфекции, особенно среди недоношенных новорождённых и детей раннего возраста. В структуре внутрибольничных острых кишечных инфекций на долю ротавирусов приходится от 9 до 49%. Внутрибольничному инфицированию способствует длительное пребывание детей в стационаре. Существенную роль в передаче ротавирусов играет медицинский персонал: у 20% сотрудников даже при отсутствии кишечных расстройств в сыворотке крови обнаруживают антитела IgM к ротавирусу, а в копрофильтратах выявляют ротавирусный антиген.
На территориях с умеренным климатом ротавирусная инфекция носит сезонный характер, преобладая в холодные зимние месяцы, что связывают с лучшей выживаемостью вируса в окружающей среде при низких температурах. В тропических странах заболевание встречается круглый год с некоторым повышением заболеваемости в прохладный дождливый сезон.
Профилактика ротавирусной инфекции включает комплекс противоэпидемических мероприятий, принятых в отношении всей группы острых кишечных инфекций с фекально-оральным механизмом инфицирования. Это, в первую очередь, рациональное питание, строгое соблюдение санитарных норм водоснабжения, канализирования, повышение уровня санитарно-гигиенического воспитания населения.
Для специфической профилактики ротавирусной инфекции у человека предлагают использование нескольких вакцин, в настоящее время проходящих заключительные фазы клинических исследований в отношении эффективности и безопасности. Это вакцина Rotarix (компания GlaxoSmithKline), основанная на человеческом типе вируса, и вакцина на базе человеческого и коровьего штаммов ротавирусов, созданная в лаборатории компании Merck & Co.
Патогенез
Патогенез ротавирусной инфекции сложен. С одной стороны, большое значение в развитии ротавирусного гастроэнтерита придают структурным (VP3, VP4, VP6, VP7) и неструктурным (NSP1, NSP2, NSP3, NSP4, NSP5) белкам вируса. В част- ности, NSP4-пептид — энтеротоксин, вызывающий секреторную диарею, подобно бактериальным токсинам; NSP3 влияет на репликацию вируса, а NSP1 может «запрещать» выработку интерферон-регулирующего фактора 3.
С другой стороны, уже в первые сутки заболевания ротавирус обнаруживают в эпителии слизистой оболочки двенадцатиперстной кишки и верхних отделах тощей кишки, где происходит его размножение и накопление. Проникновение ротавируса в клетку — многоэтапный процесс. Для внедрения в клетку некоторые серотипы ротавируса нуждаются в специфических рецепторах, содержащих сиаловую кислоту. Установлена важная роль белков: α2β1-интегрина, интегрина-αVβ3 и hsc70 на начальных этапах взаимодействия вируса и клетки, при этом весь процесс контролируется вирусным белком VP4. Проникнув внутрь клетки, ротавирусы вызывают гибель зрелых эпителиоцитов тонкой кишки и отторжение их от ворсинок. Клетки, замещающие ворсинчатый эпителий, функционально неполноценны и не способны адекватно абсорбировать углеводы и простые сахара.
Возникновение дисахаридазной (главным образом, лактазной) недостаточности ведёт к накоплению в кишечнике нерасщеплённых дисахаридов с высокой осмотической активностью, что вызывает нарушение реабсорбции воды, электролитов и развитие водянистой диареи, нередко приводящей к дегидратации. Поступая в толстую кишку, эти вещества становятся субстратами для ферментации кишечной микрофлорой с образованием большого количества органических кислот, углекислого газа, метана и воды. Внутриклеточный метаболизм циклического аденозинмонофосфата и гуанозинмонофосфата в эпителиоцитах при данной инфекции практически не изменяется.
Таким образом, в настоящее время в развитии диарейного синдрома выделяют два основных компонента: осмотический и секреторный.
Клиническая картина (симптомы) ротавирусной инфекции
Инкубационный период составляет от 14–16 ч до 7 дней (в среднем — 1–4 дня).
Различают типичную и атипичную ротавирусную инфекцию. Типичную ротавирусную инфекцию, в зависимости от степени тяжести ведущих синдромов, подразделяют на лёгкую, среднетяжёлую и тяжёлую формы. К атипичным относят стёртую (клинические проявления выражены слабо и кратковременны) и бессимптомную формы (полное отсутствие клинических проявлений, но лабораторно обнаруживают ротавирус и специфический иммунный ответ). Диагноз вирусоносительства устанавливают при обнаружении ротавируса у здорового человека, не имевшего при обследовании изменений специфического иммунитета в динамике.
Заболевание чаще всего начинается остро, с повышения температуры тела, появления симптомов интоксикации, диареи и повторной рвоты, что позволило зарубежным исследователям охарактеризовать ротавирусную инфекцию как DFV-синдром (диарея, лихорадка, рвота). Указанные симптомы отмечают у 90% пациентов; они возникают почти одновременно в первый день болезни, достигая максимальной выраженности в течение 12–24 ч. В 10% случаев рвота и диарея появляются на 2–3-й день болезни.
Возможно также постепенное начало заболевания, с медленным нарастанием тяжести процесса и развитием обезвоживания, что нередко обусловливает позднюю госпитализацию.
Рвота — не только один из первых, но нередко и ведущий признак ротавирусной инфекции. Обычно она предшествует диарее или появляется одновременно с ней, может быть повторной (до 2–6 раз) или многократной (до 10–12 раз и более), продолжается в течение 1–3 дней.
Повышение температуры тела умеренное: от субфебрильных до фебрильных значений. Длительность лихорадки колеблется в пределах 2–4 дней, нередко лихорадка сопровождается симптомами интоксикации (вялость, слабость, снижение аппетита, вплоть до анорексии).
Кишечная дисфункция протекает преимущественно по типу гастроэнтерита или энтерита, характеризуясь жидким, водянистым, пенистым стулом жёлтого цвета без патологических примесей. Кратность дефекаций чаще соответствует тяжести болезни. При обильном жидком стуле может развиться обезвоживание, обычно I–II степени. Лишь в отдельных случаях наблюдают тяжёлую дегидратацию с декомпенсированным метаболическим ацидозом, при этом возможна ОПН и гемодинамические расстройства.
С самого начала заболевания могут наблюдаться боли в животе. Чаще они умеренные, постоянные, локализованы в верхней половине живота; в отдельных случаях — схваткообразные, сильные. При пальпации живота отмечают болезненность в эпигастральной и пупочной областях, грубое урчание в правой подвздошной области. Печень и селезёнка не увеличены. Признаки поражения органов пищеварения сохраняются в течение 3–6 дней.
У части больных, преимущественно у детей младшего возраста, развиваются катаральные явления: покашливание, насморк или заложенность носа, редко — конъюнктивит, катаральный отит. При осмотре обращают на себя внимание гиперемия и зернистость мягкого нёба, нёбных дужек, язычка.
Количество мочи в острый период болезни уменьшено, у отдельных пациентов наблюдается незначительная протеинурия, лейкоцитурия, эритроцитурия, а также повышение содержания креатинина и мочевины в сыворотке крови. В начале болезни может быть лейкоцитоз с нейтрофилёзом, в период разгара сменяющийся лейкопенией с лимфоцитозом; СОЭ не изменена. Для копроцитограммы характерно отсутствие признаков выраженного воспалительного процесса, в то же время обнаруживаются зёрна крахмала, непереваренная клетчатка, нейтральный жир.
У большинства больных ротавирусной инфекцией отмечают нарушение состава микрофлоры фекалий, в первую очередь, снижение содержания бифидобактерий, а также рост числа условно-патогенных микробных ассоциаций. Выявляют признаки лактазной недостаточности, в том числе кислые значения pH кала.
Симптомы, характерные для лёгких форм ротавирусной инфекции:
- субфебрильная температура тела;
- умеренная интоксикация в течение 1–2 дней;
- нечастая рвота;
- стул жидкой кашицей до 5–10 раз в сутки.
При среднетяжёлых формах заболевания отмечается:
- фебрильная лихорадка;
- выраженная интоксикация (слабость, вялость, головная боль, бледность кожных покровов);
- повторная рвота в течение 1,5–2 дней;
- обильный водянистый стул от 10 до 20 раз в сутки;
- обезвоживание I–II степени.
Тяжёлые формы ротавирусного гастроэнтерита характеризуются бурным началом с нарастанием тяжести состояния ко 2–4-му дню болезни в связи со значительными потерями жидкости (обезвоживание II–III степени), многократной рвотой и бессчётным водянистым стулом (более 20 раз в сутки). Возможны гемодинамические нарушения.
Осложнения ротавирусной инфекции:
- циркуляторные расстройства;
- острая сердечно-сосудистая недостаточность;
- острая экстраренальная почечная недостаточность;
- вторичная дисахаридазная недостаточность;
- дисбактериоз кишечника.
Необходимо учитывать возможность наслоения вторичной бактериальной инфекции, что приводит к изменениям клинической картины болезни и требует коррекции терапевтического подхода. В связи с возможностью развития осложнений при ротавирусном гастроэнтерите выделяют группы больных повышенного риска, куда включают новорождённых, детей младшего возраста, пожилых лиц, а также больных с тяжёлыми сопутствующими заболеваниями. Недостаточно изучены особенности течения ротавирусной инфекции у лиц с иммунодефицитами (например, ВИЧ-инфицированные), у которых может наблюдаться некротический энтероколит и геморрагический гастроэнтерит.
Летальные исходы чаще встречаются у детей раннего возраста, имеющих выраженный иммунологический дефицит и гипотрофию, а также среди пожилых пациентов с тяжёлой сопутствующей патологией (такой, как атеросклероз, хронический гепатит), в некоторых случаях — со смешанной инфекцией.
Диагностика ротавирусной инфекции
Основные клинико-диагностические признаки ротавирусной инфекции:
* характерный эпидемиологический анамнез — групповой характер заболевания в зимнее время года;
* острое начало болезни;
* повышение температуры тела и синдром интоксикации;
* рвота как ведущий симптом;
* водянистая диарея;
* умеренно выраженные боли в животе;
* метеоризм.
Для лабораторного подтверждения ротавирусной природы заболевания используют три группы методов:
* методы, основанные на обнаружении ротавируса и его антигенов в фекалиях:
– электронная и иммуноэлектронная микроскопия;
– РЛА;
– ИФА;
* методы обнаружения вирусной РНК в копрофильтратах:
– метод молекулярных зондов — ПЦР и гибридизации;
– электрофорез РНК в полиакриламидном геле или агарозе;
* методы обнаружения специфических антител (иммуноглобулины различных классов и/или нарастания титра антител) к ротавирусам в сыворотке крови (ИФА, РСК, РТГА, РНГА).
На практике диагностика ротавирусной инфекции чаще всего основана на обнаружении вирусного антигена в копрофильтратах с помощью РЛА, ИФА в 1–4-е сутки болезни.
Дифференциальная диагностика
Ротавирусную инфекцию дифференцируют с холерой, дизентерией, эшерихиозом, гастроинтестинальными формами сальмонеллёза, кишечным иерсиниозом (табл. 18-22).
Показания к консультации других специалистов
Консультации других специалистов рекомендуют при тяжёлой сопутствующей патологии, развитии осложнений.
Пример формулировки диагноза
A08.0 Ротавирусная инфекция, синдром гастроэнтерита, среднетяжёлая форма, дегидратация I степени.
Лечение ротавирусной инфекции
Госпитализации подлежат больные со среднетяжёлой и тяжёлой формами ротавирусной инфекции, а также пациенты, представляющие высокую эпидемиологическую опасность (декретированные контингенты).
Комплексное лечение ротавирусной инфекции включает лечебное питание, этиотропную, патогенетическую и симптоматическую терапию.
Из диеты исключают молоко и молочные продукты, ограничивают употребление углеводов (овощи, фрукты и соки, бобовые). Пища должна быть физиологически полноценной, механически и химически щадящей, с достаточным содержанием белка, жира, минеральных солей и витаминов. Необходимо увеличение кратности приёмов пищи.
Один из перспективных методов лечения ротавирусной инфекции — применение препаратов, обладающих противовирусной и интерфероногенной активностью, в частности, меглумина акридонацетата (циклоферона). Меглумина акридонацетат в таблетированной форме принимают в 1–2–4–6–8-й день в возрастной дозировке: до 3 лет — по 150 мг; 4–7 лет — 300 мг; 8–12 лет — 450 г; взрослые — 600 мг однократно. Использование меглумина акридонацетата приводит к более эффективной элиминации ротавируса и сокращению длительности заболевания.
Кроме того, в качестве лечебных средств можно применять иммуноглобулины для энтерального введения: иммуноглобулин человека нормальный (IgG+IgA+IgM) — 1–2 дозы 2 раза в день. Антибактериальные средства не показаны.
Патогенетическое лечение, направленное на борьбу с дегидратацией и интоксикацией, осуществляют путём введения полиионных кристаллоидных растворов, внутривенно или внутрь, с учётом степени обезвоживания и массы тела больного.
Оральную регидратацию проводят подогретыми до 37–40 °С растворами: глюкосолан, цитраглюкосолан, регидрон. Для инфузионной терапии используют полиионные растворы.
Эффективный метод лечения диареи ротавирусной этиологии — энтеросорбция: смектит диоктаэдрический по 1 порошку 3 раза в сутки; полиметилсилоксана полигидрат по 1 столовой ложке 3 раза в сутки; лигнин гидролизный по 2 таблетки 3–4 раза в сутки.
Учитывая ферментативную недостаточность, рекомендуют применение полиферментных средств (таких, как панкреатин) по 1–2 драже 3 раза в сутки во время еды.
Кроме того, при лечении ротавирусной инфекции целесообразно включение биопрепаратов, содержащих бифидобактерии (бифиформ по 2 капсулы 2 раза в сутки).
Таблица 18-22. Основные дифференциально-диагностические признаки острых кишечных инфекций
| Диф-ферен-циально-диагнос-тические признаки | Шигеллёз | Сальмо-неллёз | Холера | Энтеро-токси-генный эшери-хиоз | Кише-чный иерси-ниоз | Ротави-русная инфекция | Норволк-вирусная инфекция |
| Сезон-ность | Летне-осенняя | Летне-осенняя | Весенне-летняя | Летняя | Зимне-весенняя | Осенне-зимняя | В течение года |
| Лихо-радка | 2–3 дня | 3–5 дней и более | нет | 1–2 дня | 2–5 дней | 1–2 дня | 8–12 ч |
| Тошнота | ± | + | – | + | + | + | + |
| Рвота | ± | Повторная | Пов-торная, позже диареи | Пов-торная | Пов-торная | Много-кратная | ± |
| Боли в животе | Схватко-образные, в левой подвздо-шной области | Уме-ренные, в эпигастрии, около пупка | Отсут-ствуют | Схватко-образные, в эпига-стрии | Интен-сивные, вокруг пупка или в правой подвздо-шной области | Редко, умеренно выра-женные в эпи-гастрии, около пупка | Ноющие, в эпигастрии, около пупка |
| Характер стула | Сначала каловый, затем скудный с примесью слизи, крови | Обильный, водяни-стый, зло-вонный, зелено-ватого цвета, иногда с примесью слизи | Обиль-ный, водяни-стый, в виде «рисо-вого отвара», без запаха | Обиль-ный, водяни-стый, без примесей | Обиль-ный, зло-вонный, нередко с примесью слизи, крови | Обильный, водя-нистый, пенистый, желто-ватого цвета, без примесей | Жидкий, нео-бильный, без патоло-гических примесей |
| Обезво-живание | I степени | I–III ст. | I–IV ст. | I–II ст. | I–II ст. | I–II ст. | I ст. |
| Гемо-грамма | Лейко-цитоз, нейтро-филёз | Лейко-цитоз, нейтро-филёз | Лейко-цитоз, нейтро-филёз | Незначи-тельный лейко-цитоз | Гипер-лейко-цитоз, нейтро-филёз | Лейко-пения, лимфо-цитоз | Лейко-цитоз, лимфо-пения |
Прогноз выздоровления
Прогноз обычно благоприятный. Переболевших выписывают при полном клиническом выздоровлении, наступающем в большинстве случаев к 5–7-му дню от начала болезни.
Диспансерного наблюдения не проводят.
После перенесённого заболевания пациенту рекомендуют в течение 2–3 нед соблюдать диету с ограничением молока и молочных продуктов, углеводов.

