HELLP-СИНДРОМ
HELLP-синдром — редкая и опасная патология в акушерстве. Первые буквы сокращённого названия синдрома обозначают следующее: Н — hemolysis (гемолиз); ЕL — еlеvated liver enzymes (повышение активности ферментов печени); LP — 1оw рlаtelet соunt (тромбоцитопения). Впервые этот синдром был описан в 1954 году Дж.А. Притчардом, а Р.С. Гудлин и соавт. (1978) связали проявление этого синдрома с преэклампсией. В 1982 году Л. Вейнштейн впервые объединил триаду симптомов c особой патологией — HELLP-синдромом.
ЭПИДЕМИОЛОГИЯ
При тяжёлом течении гестоза HELLP-синдром, при котором отмечают высокую материнскую (до 75%) и перинатальную (79 случаев на 1000 детей) смертность, диагностируют в 4–12% случаев.
КЛАССИФИКАЦИЯ HELLP-СИНДРОМА
На основании лабораторных признаков некоторые авторы создали классификацию HELLP-синдрома.
• П.А Ван Дам и соавт. разделяют больных по лабораторным показателям на 3 группы: с явными, подозреваемыми и скрытыми признаками внутрисосудистой коагуляции.
• По сходному принципу построена классификация Дж.Н. Мартина, в которой пациенток с HELLP-синдромом подразделяют на два класса.
- Первый класс — содержание тромбоцитов в крови составляет менее 50×109/л.
- Второй класс — концентрация тромбоцитов в крови равна 50–100×109/л.
ЭТИОЛОГИЯ HELLP-СИНДРОМА
До настоящего времени истинную причину развития HELLP-синдрома выявить не удалось, однако были уточнены некоторые аспекты развития данной патологии.
Отмечают возможные причины развития HELLP-синдрома.
• Иммуносупрессия (депрессия T-лимфоцитов и B-лимфоцитов).
• Аутоиммунная агрессия (антитромбоцитарные, антиэндотелиальные АТ).
• Уменьшение отношения простациклин/тромбоксан (снижение продукции простациклинстимулирующего фактора).
• Изменения в системе гемостаза (тромбоз сосудов печени).
• АФС.
• Генетические дефекты ферментов печени.
• Применение лекарственных препаратов (тетрациклин, хлорамфеникол).
Выделяют следующие факторы риска развития HELLP-синдрома.
• Светлая кожа.
• Возраст беременной старше 25 лет.
• Многорожавшие женщины.
• Многоплодная беременность.
• Наличие выраженной соматической патологии.
ПАТОГЕНЕЗ
Патогенез HELLP-синдрома в настоящее время изучен не полностью (рис. 34-1).
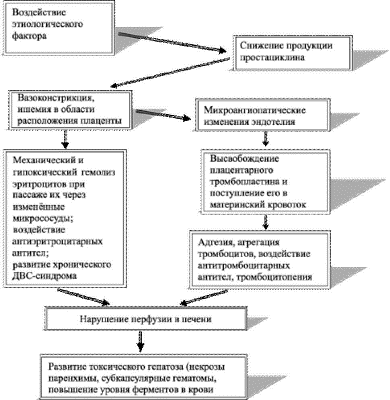
Рис. 34-1. Патогенез HELLP-синдрома.
Основными этапами развития HELLP-синдрома при тяжёлой форме гестоза считают аутоиммунное повреждение эндотелия, гиповолемию со сгущением крови и образование микротромбов с последующим фибринолизом. При повреждении эндотелия увеличивается агрегация тромбоцитов, что, в свою очередь, способствует вовлечению в патологический процесс фибрина, коллагеновых волокон, системы комплемента, I- - и I- M. Аутоиммунные комплексы обнаруживают в синусоидах печени и в эндокарде. В связи с этим целесообразно использовать при HELLP-синдроме глюкокортикоиды и иммунодепрессанты. Разрушение тромбоцитов приводит к высвобождению тромбоксанов и нарушению равновесия в тромбоксан-простациклиновой системе, генерализованному артериолоспазму с усугублением АГ, отёку мозга и судорогам. Развивается порочный круг, разорвать который в настоящее время возможно только путём экстренного родоразрешения.
Гестоз считают синдромом ПОН, а HELLP-синдром — её крайней степенью, бывающей следствием дезадаптации материнского организма при попытке обеспечения нормальной жизнедеятельности плода. Макроскопически при HELLP-синдроме отмечают увеличение размеров печени, уплотнение её консистенции, субкапсулярные кровоизлияния. Окраска печени становится светло-коричневой. При микроскопическом исследовании обнаруживают перипортальные геморрагии, отложения фибрина, I- M, I- - в синусоидах печени, мультилобулярный некроз гепатоцитов.
КЛИНИЧЕСКАЯ КАРТИНА (СИМПТОМЫ) HELLP-СИНДРОМА
HELLP-синдром обычно возникает в III триместре беременности, чаще на сроке 35 нед и более. Для заболевания характерно быстрое нарастание симптомов. Первоначальные проявления неспецифичны: тошнота и рвота (в 86% случаев), боли в эпигастральной области и, особенно, в области правого подреберья (в 86% случаев), выраженные отёки (в 67% случаев), головная боль, утомляемость, недомогание, моторное беспокойство, гиперрефлексия.
Характерными признаками заболевания являются желтуха, рвота с кровью, кровоизлияния в местах инъекций, нарастающая печёночная недостаточность, судороги и выраженная кома. Наиболее распространённые клинические признаки HELLP-синдрома представлены в табл. 34-1.
ДИАГНОСТИКА HELLP-СИНДРОМА
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ
Довольно часто лабораторные изменения возникают гораздо раньше клинических проявлений.
• Одним из основных лабораторных симптомов HELLP-синдрома служит гемолиз, который проявляется наличием в мазке крови сморщенных и деформированных эритроцитов, полихромазией. Разрушение эритроцитов ведёт к освобождению фосфолипидов и к внутрисосудистому свёртыванию, т.е. хроническому ДВС-синдрому, который бывает причиной смертельных акушерских кровотечений.
• При подозрении на HELLP-синдром необходимо немедленно провести лабораторные исследования, включающие определение активности АЛТ, АСТ, лактатдегидрогензы, концентрации билирубина, гаптоглобина, мочевой кислоты, количества тромбоцитов в крови и оценку состояния свёртывающей системы крови. Основополагающими критериями диагностики HELLP-синдрома служат лабораторные показатели (табл. 34-2).
Таблица 34-1. Клиническая картина HELLP-синдрома
| Признаки | HELLP-синдром |
| Боль в эпигастральной области и/или в правом подреберье | +++ |
| Головная боль | ++ |
| Желтуха | +++ |
| АГ | +++/– |
| Протеинурия (более 5 г/сут) | +++/– |
| Периферические отёки | ++/– |
| Рвота | +++ |
| Тошнота | +++ |
| Мозговые или зрительные нарушения | ++/– |
| Олигурия (менее 400 мл/сут) | ++ |
| Острый тубулярный некроз | ++ |
| Корковый некроз | ++ |
| Гематурия | ++ |
| Пангипопитуитаризм | ++ |
| Отёк лёгких или цианоз | +/– |
| Слабость, утомляемость | +/– |
| Желудочное кровотечение | +/– |
| Кровоизлияния в местах инъекций | + |
| Нарастающая печёночная недостаточность | + |
| Печёночная кома | +/– |
| Судороги | +/– |
| Асцит | +/– |
| Лихорадка | ++/– |
| Кожный зуд | +/– |
| Снижение массы тела | + |
Примечание: +++, ++, +/– — выраженность проявлений.
Таблица 34-2. Данные лабораторного исследования
| Лабораторные показатели | Изменения при HELLP-синдроме |
| Содержание лейкоцитов в крови | В пределах нормы |
| Активность аминотрансфераз в крови (АЛТ, АСТ) | Повышено до 500 ЕД (норма до 35 ЕД) |
| Активность ЩФ в крови | Выраженное повышение (в 3 раза и более) |
| Концентрация билирубина в крови | 20 мкмоль/л и более |
| СОЭ | Снижена |
| Количество лимфоцитов в крови | Норма или незначительное снижение |
| Концентрация белка в крови | Снижена |
| Количество тромбоцитов в крови | Тромбоцитопения (менее 100×109/л) |
| Характер эритроцитов в крови | Изменённые эритроциты с клетками Барра, полихромазия |
| Количество эритроцитов в крови | Гемолитическая анемия |
| Протромбиновое время | Увеличено |
| Концентрация глюкозы в крови | Снижена |
| Факторы свертывания крови | Коагулопатия потребления: снижение содержания факторов, для синтеза которых в печени необходим витамин K, снижение концентрации антитромбина III в крови |
| Концентрация азотистых веществ в крови (креатинин, мочевина) | Повышена |
| Содержание гаптоглобина в крови | Снижено |
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
• Для раннего обнаружения субкапсульной гематомы печени показано УЗИ верхней части живота. При УЗИ печени у беременных с тяжёлым гестозом, осложнённым HELLP-синдромом, также обнаруживают множественные гипоэхогенные участки, которые расценивают как признаки перипортальных некрозов и кровоизлияний (геморрагического инфаркта печени).
• Для дифференциальной диагностики HELLP-синдрома используют КТ и МРТ.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Несмотря на трудности диагностики HELLP-синдрома, выделяют ряд характерных для данной нозологии признаков: тромбоцитопения и нарушение функций печени. Выраженность этих нарушений достигает максимума спустя 24–48 ч после родов, в то время как при тяжёлом гестозе, наоборот, наблюдают регресс этих показателей в течение первых суток послеродового периода.
Признаки HELLP-синдрома могут быть и при других патологических состояниях помимо гестоза. Необходима дифференциальная диагностика данного состояния с гемолизом эритроцитов, повышением активности печёночных ферментов в крови и тромбоцитопенией, развившихся при следующих заболеваниях.
• Кокаиновая наркомания.
• Системная красная волчанка.
• Тромбоцитопеническая пурпура.
• Гемолитический уремический синдром.
• Острый жировой гепатоз беременных.
• Вирусные гепатиты A, B, C, E.
• ЦМВИ и инфекционный мононуклеоз.
Клиническая картина поражения печени при беременности часто бывает стёртой и вышеописанные симптомы врачи иногда рассматривают в качестве проявления иной патологии.
ПОКАЗАНИЯ К КОНСУЛЬТАЦИИ ДРУГИХ СПЕЦИАЛИСТОВ
Показаны консультации реаниматолога, гепатолога, гематолога.
ПРИМЕР ФОРМУЛИРОВКИ ДИАГНОЗА
Беременность 36 недель, головное предлежание. Гестоз в тяжёлой форме. HELLP-синдром.
ЛЕЧЕНИЕ HELLP-СИНДРОМА
ЦЕЛИ ЛЕЧЕНИЯ
Восстановление нарушенного гомеостаза.
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ
HELLP-синдром как проявление тяжёлого гестоза во всех случаях служит показанием для госпитализации.
НЕМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
Экстренное родоразрешение проводят на фоне инфузионно-трансфузионной терапии под наркозом.
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
Наряду с инфузионно-трансфузионной терапией назначают ингибиторы протеаз (апротинин), гепатопротекторы (витамин C, фолиевая кислота), липоевую кислоту по 0,025 г 3–4 раза в сутки, свежезамороженную плазму в дозе не менее 20 мл/кг массы тела в сутки, переливание тромбоконцентрата (не менее 2 доз при содержании тромбоцитов менее 50×109/л), глюкокортикоиды (преднизолон в дозе не менее 500 мг/сут внутривенно). В послеоперационном периоде под контролем клинико-лабораторных показателей продолжают введение свежезамороженной плазмы в дозе 12–15 мл/кг массы тела с целью восполнения содержания плазменных факторов свертывания крови, а также рекомендуют проводить плазмаферез в сочетании с заместительным переливанием свежезамороженной плазмы, ликвидацию гиповолемии, антигипертензивную и иммунодепрессивную терапию. Майенн и соавт. (1994) считают, что введение глюкокортикоидов способствует улучшению исхода для матери у женщин с преэклампсией и HELLP- синдромом.
СРОКИ И МЕТОДЫ РОДОРАЗРЕШЕНИЯ
При HELLP-синдроме показано экстренное родоразрешение путём КС на фоне коррекции метаболических нарушений, заместительной и гепатопротекторной терапии и проведения профилактики осложнений (табл. 34-3).
Таблица 34-3. Возможные осложнения у беременных с тяжёлым гестозом, осложнившимся HELLP-синдромом
| Осложнения | Частота развития при HELLP-синдроме |
| ОПН | 8% |
| Отёк лёгких | 6% |
| Кровоизлияния в головной мозг | 5% |
| Разрыв гематомы печени | 1,8% |
| Субкапсулярная печёночная гематома | 2% |
| ПОНРП | 22% |
| Летальный исход | 24,2% |
При кесаревом сечении следует применять наиболее щадящие методы защиты матери и плода от акушерской агрессии.
Останавливая свой выбор на перидуральной или спинномозговой анестезии, нельзя забывать о высоком риске экстрадуральных и субдуральных кровотечений при тромбоцитопении. Содержание тромбоцитов менее 100×109/л считают критической величиной для проведения регионарной анестезии при тяжёлом гестозе с HELLP-синдромом.
Субдуральные гематомы могут возникать при регионарной анестезии также у беременных с тяжёлым гестозом, длительно принимавших ацетилсалициловую кислоту.
При родоразрешении особое внимание обращают на состояние детей. Установлено, что у новорождённых в 36% случаев возникает тромбоцитопения, что приводит к развитию у них кровоизлияний и поражений нервной системы. В состоянии асфиксии рождаются 5,6% детей, а у большинства новорождённых диагностируют РДС. В 39% случаев отмечают ЗРП, в 21% случаев — лейкопению, в 33% случаев — нейтропению, в 12,5% случаев — внутричерепные кровоизлияния, в 6,2% случаев — некроз кишечника.
ОЦЕНКА ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ
Успех интенсивной терапии HELLP-синдрома во многом зависит от своевременной диагностики, как до родов, так и в послеродовом периоде. Несмотря на крайнюю тяжесть течения HELLP-синдрома, его присоединение не должно служить оправданием летального исхода тяжёлого гестоза, а скорее свидетельствует о несвоевременной диагностике и поздней или неадекватной интенсивной терапии.
ПРОФИЛАКТИКА HELLP-СИНДРОМА
Своевременная диагностика и адекватное лечение гестоза.
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТКИ
HELLP-синдром — тяжёлое осложнение гестоза, требующее профессионального лечения в стационаре. В большинстве случаев через неделю после родоразрешения проявления заболевания проходят.
ПРОГНОЗ
При благоприятном течении в послеродовом периоде наблюдают быструю регрессию всех симптомов. По окончании беременности спустя 3–7 сут нормализуются лабораторные показатели крови, за исключением случаев выраженной тромбоцитопении (ниже 50×109/л), когда при использовании соответствующей корригирующей терапии, содержание тромбоцитов возвращается к норме на 11-е сутки, а активность ЛДГ — через 8–10 сут. Риск развития рецидивов при последующей беременности невелик и составляет 4%, но женщин следует отнести в группу повышенного риска по развитию данной патологии.

