ФИЗИОЛОГИЧЕСКИЕ РОДЫ
Средняя продолжительность физиологических родов составляет 7–12 (до 18) часов. Роды, продолжающиеся менее 6 часов, называют быстрыми, а 4 часа и менее — стремительными или штурмовыми. Если продолжительность превышает 18 часов, роды считаются затяжными. Быстрые, стремительные и затяжные роды являются патологическими, так как часто сопряжены с риском травмы плода, родовых путей, кровотечения в последовом и раннем послеродовом периодах и другими осложнениями.
ПЕРВЫЙ ПЕРИОД РОДОВ
Выделяют три типа регуляции сократительной деятельности матки (СДМ) —основного органа, определяющего процесс родов:
● эндокринная (гормональная);
● нейрогенная, осуществляемая центральной и вегетативной нервной системой;
● миогенная регуляция, основанная на особенностях морфологической структуры матки.
Эндокринная регуляция: нормальная родовая деятельность протекает на фоне оптимального содержания эстрогенов. Эстрогены не относят к непосредственными факторам возникновения схваток, но им присущи важные функции по образованию рецепторов, реагирующих на действие сокращающих веществ.
Механизм действия эстрогенов:
● Участие в образовании α-адренорецепторов на поверхности мембран гладкомышечных клеток, реагирующих на окситоцические (окситоцин, простагландины, серотонин) и биологически активные вещества (катехоламины, ацетилхолин, кинины).
● Повышение активности фосфолипаз. Дестабилизация лизосомных мембран, высвобождающих и активизирующих простогландин Е2 (ПГ-Е2) и простогландин F2α (ПГ- F2α) из арахидоновой кислоты.
● Повышение синтеза сократительных белков в миометрии [актомиозин, аденозинтрифосфорная кислота (АТФ)], а также синтеза белков, жиров, углеводов и других веществ, обеспечивающих энергию маточных сокращений.
● Усиление проницаемости клеточных мембран для ионов, при этом внутри клетки возрастает содержание ионов К+, что приводит к снижению мембранного потенциал покоя. Повышается чувствительность клеток миометрия к тактильному, механическому и химическому раздражению.
● Воздействие на ферменты, вызывающее повышение скорости и интенсивности биохимических реакций.
● Увеличение кровотока и усиление кровообращения в миометрии, повышение потребления кислорода, интенсивности окислительно-восстановительных процессов, а также энергетическое обеспечение матки.
Основанное на этих представлениях использование экзогенных эстрогенов («эстрогено–глюкозо–кальциевый фон»), широко использовавшееся в акушерской практике 60–80-х годов ХХ века для ускорения созревания шейки матки и лечения слабости родовой деятельности не нашло подтверждения с позиций доказательной медицины. Более того, использование данных препаратов может нанести вред, так как экзогенные эстрогены снижают экскрецию пролактина, что приводит в дальнейшем к гипогалактии.
В регуляции моторной функции матки наряду с гормональными факторами принимают участие серотонин, кинины и ферменты. Гормон задней доли гипофиза (окситоцин) считают основным в развитии родовой деятельности.
Накопление окситоцина в плазме крови происходит в течение всей беременности и влияет на подготовку матки к активной родовой деятельности. Фермент окситоциназа, вырабатываемый плацентой, поддерживает динамическое равновесие окситоцина в плазме крови.
Наиболее существенные изменения в возникновении, развитии и поддержании автоматизма родовых схваток происходят в тканях фетоплацентарного барьера: клетках водных оболочек плода, мембранах децидуальной оболочки, миометрии. Именно там происходит синтез простагландинов — самых сильных стимуляторов сокращения матки. Простагландины — регуляторы, по большей части действующие локально в месте образования. Оказывают влияние на просвет сосудов, перфузионное давление крови, диурез, систему гемостаза матери и плода.
Основное место локального синтеза простагландинов — плодные, хорионические и децидуальные оболочки. В амнионе и хорионе образуются простогландины Е2 (ПГ-Е2) (плода), а в децидуальной оболочке и миометрии происходит синтез как простогландинов Е2 (ПГ-Е2), так и простогландинов F2α (ПГ- F2α) (материнские простагландины).
К усилению синтеза простагландинов и возникновению родовой деятельности может привести выброс фетального кортизола, гипоксия плода, инфекция, изменение осмолярности околоплодных вод, разрыв плодных оболочек, механическое раздражение шейки матки, отслойка нижнего полюса плодного пузыря и другие факторы, вызывающие каскадный синтез и выброс простогландинов Е2 (ПГ-Е2) и простогландинов F2α (ПГ- F2α).
Субстрат для образования простагландинов — полиненасыщенные жирные кислоты, фосфолипиды мембраны клеток и арахидоновая кислота. Простогландин Е2 (ПГ-Е2) плода и материнские простогландины F2α (ПГ- F2α) обладают сходным действием: с одной стороны они вызывают сокращения матки, с другой — воздействуют на сосуды и систему гемостаза. Действие их различно.
Свойства простогландинов Е2 (ПГ-Е2):
● обладают антиагрегантным действием;
● снижают тонус сосудистой стенки;
● увеличивают диаметр артериол;
● улучшают кровоток и микроциркуляцию.
Свойства простогландинов F2α (ПГ- F2α):
● вызывают спазм сосудов;
● усиливают агрегацию эритроцитов и тромбоцитов, главной их задачей является уменьшение неизбежной кровопотери в родах;
● вызывают сильное сокращение матки, при этом происходит ухудшение микроциркуляции и нередко повышается артериальное давление (АД).
Простагландины материнского и плодного происхождения воздействуют на матку синхронно: раскрывая кальциевый канал миоцита, повышают её тонус, усиливают сократительную активность и энергетическое обеспечение, обуславливают автоматизм сократительной деятельности.
Разнонаправленный характер и сбалансированное соотношение простагландинов обеспечивает микроциркуляцию в миометрии, адекватный маточно-плацентарный и плодово-плацентарный кровоток.
Сохранности маточно-плацентарного кровотока способствует прогестерон, но его применение во время беременности и родов не рекомендовано по двум причинам: во-первых, нет свободных гормональных рецепторов, во-вторых, экзогенно вводимые гормоны разрушаются ингибиторами ароматазы.
Незадолго до родов начинают действовать факторы активации матки:
● образование рецепторов к простагландину и окситоцину;
● открытие мембранных ионных каналов, рост активности коннексина-43 (главного компонента межклеточных контактов);
● повышение электрической сопряжённости миоцитов миометрия — возникший импульс распространяется на большее расстояние;
● усиление синтеза андрогенных предшественников эстрогенов (андростендиона) в надпочечниках плода и повышение активности ароматазы в плаценте.
Нейрогенная регуляция. Существует чёткая взаимозависимость основных типов регуляции сократительной деятельности матки (СДМ). От физиологического равновесия симпатической и парасимпатической нервной системы и локализации водителя ритма в миометрии зависит координированность сокращений продольных мышечных пучков при активном расслаблении циркулярно и спиралеобразно расположенных мышечных волокон. Локализация водителя ритма в миометрии и равновесие симпатической и парасимпатической системы также влияет на синхронность пиков сократительной волны всех участков матки, усиление сокращения дна и тела матки по сравнению с нижним сегментом. В свою очередь, функция вегетативной нервной системы в опредёленной степени подчинена регуляции со стороны коры головного мозга и структур лимбического комплекса, осуществляющего наиболее тонкую регуляцию родов.
Миогенная регуляция. К наступлению родов разные отделы матки имеют неодинаковую функциональную сократительную активность. Условно в матке различают два основных функциональных слоя миометрия:
● наружный — активный, мощный в области дна матки, постепенно утончающийся в дистальном отделе шейки матки;
● внутренний — выраженный в шейке и в области перешейка, более тонкий в дне и теле матки.
В процессе родов наружный слой чувствителен к окситоцину, простагландинам и веществам, оказывающим тономоторное действие.
Внутренний слой J. Daelz назвал «зоной молчания», подчеркнув его весьма слабую сократительную активность.
Особенности сократительной деятельности матки (СДМ) в родах определены функциональным различием её мышечных слоёв. Наружный слой активно сокращается и перемещается кверху, а внутренний — расслабляется, обеспечивая раскрытие шейки матки.
В родах возникают однонаправленные перистальтические сокращения дна, тела и нижнего сегмента матки, обеспечивающие изгнание плода и последа. Наиболее сильные и продолжительные сокращения матки происходят в дне матки (доминанта дна). Каждое возбуждение клетки — источник импульсов возбуждения соседних клеток, волна сокращения, распространяющаяся с убывающей силой. [Не все исследования подтверждают наличие нисходящего градиента (А.Д. Подтетенев, 2004).] Попеременное возбуждение симпатической и парасимпатической нервной системы вызывает сокращение продольно расположенных мышечных пучков матки одновременно с активным расслаблением циркулярных и спиралеобразных мышечных пучков, что приводит к постепенному раскрытию маточного зева и продвижению плода по родовому каналу.
В материнском организме с началом схваток возрастает интенсивность биологических реакций по энергообеспечению матки, которая на протяжении многих часов родовой деятельности непрерывно сокращается и расслабляется.
Родовая схватка отличается от подготовительной частотой (1–2 схватки за 10 мин), а также силой сокращения матки (возрастает амплитуда схватки). Родовые схватки вызывают сглаживание и раскрытие шейки матки. Промежуток от начала одной схватки до начала другой называют маточным циклом. Длительность маточного цикла равна 2–3 мин.
Количество маточных циклов во время родов составляет 180–300 и более.
Различают 3 фазы развития маточного цикла:
● начало и нарастание сокращения матки;
● повышение тонуса миометрия;
● расслабление мышечного напряжения.
Физиологические параметры сокращений матки установлены при помощи методов наружной и внутренней гистерографии при неосложнённых родах.
Сократительная деятельность матки обладает двумя особенностями. Первая особенность заключается в тройном нисходящем градиенте и доминанте дна матки. Вторая особенность сократительной деятельности матки — реципрокность сокращений тела матки и нижних её отделов: сокращение тела матки способствует растяжению нижнего сегмента и раскрытию шейки матки. Тройной нисходящий градиент, доминанту дна матки и реципрокность называют координированностью сокращений по вертикали. В норме сокращения правой и левой половины матки во время схватки происходят синхронно — координированность сокращений по горизонтали.
Во время каждой схватки в мышечной стенке матки одновременно происходит сокращение всех мышечных волокон и пластов — контракция, а также их смещение по отношению друг к другу — ретракция. Во время паузы контракция отсутствует полностью, а ретракция — частично. В результате контракции и ретракции миометрия происходит смещение мускулатуры из перешейка в тело матки (дистракция), а также формирование нижнего сегмента матки, сглаживание шейки матки и раскрытие канала шейки.
Во время каждой схватки происходит повышение внутриматочного давления до 100 мм рт. ст. Давление воздействует на плодное яйцо; благодаря околоплодным водам оно принимает ту же форму, что и полость рожающей матки.
Околоплодные воды оттекают вниз к предлежащей части плодных оболочек, при этом давление раздражает окончания нервных рецепторов в стенках шейки матки, что способствует усилению схваток.
Мускулатура тела матки и нижнего сегмента матки при сокращении растягивает стенки канала шейки матки в стороны и вверх. Сокращения мышечных волокон тела матки направлены по касательной к круговым мышцам шейки матки, это позволяет раскрытию шейки матки происходить при отсутствии плодного пузыря и даже предлежащей части.
Таким образом при сокращении мышц тела матки (контракция и ретракция) мышечные волокна тела и шейки матки приводят к раскрытию внутреннего зева, сглаживанию шейки и раскрытию наружного зева (дистракция).
Во время схваток происходит растяжение прилегающей к перешейку части тела матки и вовлечение в нижний сегмент матки, значительно более тонкий, чем верхний. Граница между сегментами матки носит название контракционного кольца и имеет вид борозды. Контракционное кольцо определяют после излития околоплодных вод, высота стояния кольца над лоном, выраженная в сантиметрах, показывает степень раскрытия зева шейки матки. В то же время нижний сегмент матки плотно охватывает предлежащую головку и составляет внутренний пояс соприкосновения.
Околоплодные воды условно делят на передние, расположенные ниже уровня соприкосновения, и задние — выше данного уровня. Прижатие головки плода, охваченной нижним сегментом матки, по всей окружности таза к его стенкам, образует наружный пояс прилегания. Он препятствует вытеканию задних вод при нарушении целостности плодного пузыря и излитии околоплодных вод.
Укорочение и сглаживание шейки матки у рожавших и первородящих женщин происходит по-разному. У первородящих перед родами наружный и внутренний зев закрыты. Происходит раскрытие внутреннего зева, укорочение шеечного канала и шейки матки, а затем постепенное растяжение канала шейки матки, укорочение и сглаживание шейки.
Закрытый до того наружный («акушерский») зев начинает раскрываться. При полном раскрытии он выглядит как узкая кайма в родовом канале. У повторнородящих в конце беременности канал шейки матки проходим для одного пальца вследствие его растяжения предыдущими родами. Раскрытие и сглаживание шейки матки происходит одновременно.
Своевременный разрыв плодного пузыря происходит при полном или почти полном раскрытии маточного зева.
Разрыв плодного пузыря до родов называют преждевременным, а при неполном раскрытии шейки матки (до 6 см) — ранним. Иногда вследствие плотности плодных оболочек разрыва плодного пузыря не происходит и при полном раскрытии шейки матки (запоздалое вскрытие). эффективность сократительной деятельности матки оценивают по скорости раскрытия маточного зева и опускания предлежащей части в полость малого таза. В связи с неравномерностью процесса раскрытия шейки матки и продвижения плода по родовому каналу различают несколько фаз I периода родов:
● I Латентная фаза: начинается с установления регулярного ритма схваток и заканчивается сглаживанием шейки матки и раскрытием маточного зева на 3–4 см. Для фазы характерна синхронность сокращений всех отделов матки, тройной нисходящий градиент и полное совпадение пиков сокращений всех отделов матки. При сокращении дна и тела матки происходит расслабление поперечно расположенных мышечныхх волокон нижнего сегмента и шейки матки. Продолжительность фазы около 5–6 часов. Фазу называют «латентной», потому что схватки в этот период безболезненные или малоболезненные, при физиологических родах нет нужды в медикаментозной терапии, скорость раскрытия составляет 0,35 см/ч.
● II Активная фаза: начинается после раскрытия маточного зева на 4 см. Характерна интенсивная родовая деятельность и довольно быстрое раскрытие маточного зева. Средняя продолжительность фазы составляет 3–4 часа. Скорость раскрытия у первородящих составляет 1,5–2 см/ч (рис 3), у повторнородящих 2–2,5 см/ч (рис.4).
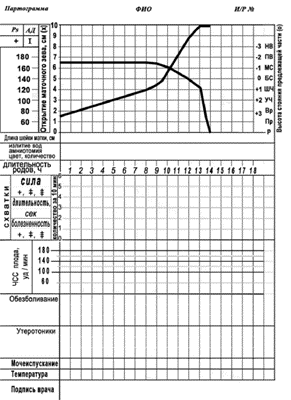
Рис. 3. Партограмма (первородящие).
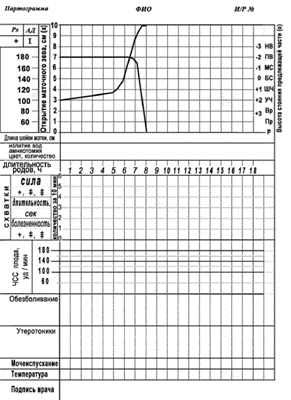
Рис. 4. Партограмма (повторнородящие).
Сохранение плодного пузыря до раскрытия шейки матки более 8 см нецелесообразно. Препятствовать самопроизвольному излитию вод в активной фазе родов может чрезмерная плотность оболочек или недостаточное повышение внутриамниотического давления. Необходимо проведение амниотомии с предварительным введением спазмолитиков. После излития вод, при раскрытии шейки матки на 4–5 см время до полного раскрытия уменьшается на 30%.
● III Фаза замедления: длится от раскрытия шейки матки на 8 см до полного раскрытия. У первородящих длительность составляет от 40 минут до 2-х часов. У повторнородящих фаза может отсутствовать. Клиническое проявление данной фазы не всегда выражено, но её выделение необходимо для избежания необоснованного назначения родостимулящии, если в период раскрытия шейки от 8 до 10 см возникнет впечатление, что родовая деятельность ослабла. Изменение протекания родовой деятельности связано с тем, что в это время головка достигает плоскости узкой части малого таза, плоду следует миновать её медленно и спокойно.
ВТОРОЙ ПЕРИОД РОДОВ
Второй период родов начинается с полного открытия маточного зева и включает в себя не только механическое изгнание плода, но также его подготовку к внеутробной жизни
Продолжительность данного периода у первородящих составляет 30–60 минут, у повторнородящих — 15–20 минут.
Обычно для рождения плода достаточно 5–10 потуг. При более длительных потугах происходит уменьшение маточно- плацентарного кровообращения, что может повлиять на шейный отдел позвоночника плода.
Во втором периоде происходит изменение формы головы плода — кости черепа плода конфигурируют для прохода через родовой канал. Кроме этого, на головке возникает родовая опухоль — отёк кожи подкожной клетчатки, расположенной ниже внутреннего пояса соприкосновения. В этом месте происходит резкое наполнение сосудов, в окружащую клетчатку поступает жидкость и форменные элементы крови. Возникновение родовой опухоли происходит после излития вод и только у живого плода. При затылочном вставлении родовая опухоль возникает в области малого родничка, на одной из примыкающих к нему теменных костей. Родовая опухоль не имеет чётких контуров и мягкой консистенции, может переходить через швы и роднички, располагается между кожей и надкостницей. Опухоль самостоятельно рассасывается через несколько дней после родов. В связи с этим родовую опухоль надо дифференцировать с кефалогематомой, возникающей при патологических родах и представляющей собой кровоизлияние под надкостницу.
Общая продолжительность первого и второго периодов родов в настоящее время у первородящих составляет в среднем 10–12 ч, у повторнородящих — 6–8 ч. Различия в продолжительности родов у первородящих и повторнородящих отмечают, главным образом, в латентной фазе первого периода родов, тогда как в активной фазе существенных различий нет.
ТРЕТИЙ ПЕРИОД РОДОВ
После рождения плода происходит резкое уменьшение объёма матки. Через 5–7 мин после отделения плода на протяжении 2–3 схваток с амплитудой до 60–80 мм рт. ст. происходит отделение плаценты и изгнание последа. Перед этим дно матки расположено на уровне пупка. Несколько минут матка находится в состоянии покоя, возникающие схватки безболезненны. Кровотечение из матки незначительное или отсутствует. После полного отделения плаценты от плацентарной площадки дно матки поднимается выше пупка и отклоняется вправо. Контуры матки приобретают форму песочных часов, так как в нижнем её отделе находится отделившееся детское место. При появлении потуги происходит рождение последа. Кровопотеря при отделении последа не превышает 150–250 мл (0,5% массы тела роженицы). После рождения последа матка приобретает плотность, становится округлой, располагается симметрично, её дно находится между пупком и лоном.

