Опоясывающий лишай (Herpes zoster, shingles, zona) — острая, циклически протекающая инфекционная болезнь, возникающая в результате реактивации латентного вируса Varicella zoster virus (вирус ветряной оспы), с характерными пузырьковыми высыпаниями, поражением ЦНС и периферической нервной системы.
Коды по МКБ -10
В.02. Опоясывающий лишай.
B.02.0†. Опоясывающий лишай с энцефалитом (G05.1).
B.02.1†. Опоясывающий лишай с менингитом (G02.0).
B.02.2†. Опоясывающий лишай с другими осложнениями со стороны нервной системы.
B.02.3†. Опоясывающий лишай с глазными осложнениями.
B.02.7. Диссеминированный опоясывающий лишай.
B.02.8. Опоясывающий лишай с другими осложнениями.
B.02.9. Опоясывающий лишай без осложнений.
Этиология (причины) опоясывающего герпеса
Возбудитель — вирус семейства Herpesviridae, вызывающий опоясывающий лишай и ветряную оспу (см. раздел «Ветряная оспа»).
Эпидемиология
Опоясывающий лишай — вторичная эндогенная инфекция по отношению к ветряной оспе. Болеют люди, ранее перенёсшие ветряную оспу.
Заболевание может коснуться всех возрастных групп — от детей первых месяцев жизни до людей пожилого и старческого возраста, ранее перенёсших ветряную оспу. 75% случаев заболевания приходится на людей старше 45 лет со сниженным иммунитетом, в то время как на долю детей и подростков менее 10%. Заболеваемость составляет 12–15 на 100 000 населения.
Больных опоясывающим лишаем считают источником инфекции для лиц, не болевших ветряной оспой.
Индекс контагиозности — не выше 10%, так как в отличие от ветряной оспы вирус на поверхности слизистой оболочки дыхательных путей обнаруживают не постоянно.
Случаи опоясывающего лишая регистрируют в течение всего года, выраженной сезонности болезнь не имеет.
Патогенез опоясывающего герпеса
Опоясывающий лишай развивается как вторичная эндогенная инфекция у лиц, перенёсших ветряную оспу, в клинически выраженной, стёртой или латентной форме вследствие реактивации вируса ветряной оспы (Varicella zoster virus), интегрированного в геном клеток в черепных и спинномозговых сенсорных ганглиях.
Интервал между первичным инфицированием и клиническими проявлениями опоясывающего лишая исчисляется десятками лет, но может быть коротким и составлять несколько месяцев. Механизм реактивации вируса ветряной оспы недостаточно изучен. К факторам риска относят пожилой и старческий возраст, сопутствующие заболевания, прежде всего онкологические, гематологические, ВИЧ-инфекцию, наркоманию; применение глюкокортикоидов, цитостатиков, лучевую терапию. В группу риска входят реципиенты трансплантируемых органов.
Реактивация вируса может быть спровоцирована стрессовыми состояниями, физическими травмами, переохлаждением, инфекционными заболеваниями, алкоголизмом. Реактивация вируса связана с состояниями, сопровождаемыми иммуносупрессией, прежде всего с частичной утратой специфического иммунитета.
В результате активизации вируса ветряной оспы (Varicella zoster virus) развивается ганглионеврит с поражением межпозвоночных ганглиев, ганглиев черепных нервов и поражением задних корешков. В процесс могут вовлекаться вегетативные ганглии, вещество и оболочки головного и спинного мозга. Могут быть поражены внутренние органы. Распространяясь центробежно по нервным стволам, вирус попадает в клетки эпидермиса и вызывает в них воспалительно-дегенеративные изменения, что проявляется соответствующими высыпаниями в пределах зоны иннервации соответствующего нерва, т.е. дерматома. Возможно и гематогенное распространение вируса, о чём свидетельствует генерализованная форма болезни, полиорганность поражений.
Патологоанатомическая картина заболевания обусловлена воспалительными изменениями в спинальных ганглиях и связанных с ними участках кожного покрова, а также в задних и передних рогах серого вещества, задних и передних корешках спинного мозга и мягких мозговых оболочках. Морфология везикул идентична таковым при ветряной оспе.
Клиническая картина (симптомы) опоясывающего герпеса
Течение болезни разделяют на четыре периода:
- продромальный (прегерпетическая невралгия);
- стадия герпетических высыпаний;
- реконвалесценции (после исчезновения экзантемы);
- остаточных явлений.
У взрослых наиболее ранний признак болезни — появление корешковых болей.
Боль при опоясывающем лишае может быть интенсивной, носит приступообразный характер, часто её сопровождает местная гиперестезия кожи. У детей болевой синдром менее выражен и встречается в 2–3 раза реже. В продромальном периоде появлению высыпаний предшествуют слабость, недомогание, повышение температуры тела, познабливание, боль в мышцах и суставах, головная боль. В области поражённого дерматома возможно чувство онемения, покалывания или жжения. Продолжительность продромального периода варьирует от 1 до 7 сут.
Период клинических проявлений характеризуется поражением кожи и/или слизистых оболочек, проявлениями интоксикации и неврологическими симптомами.
Везикулы считают основным элементом локальных и генерализованных кожных высыпаний при опоясывающем лишае, они развиваются в ростковом слое эпидермиса.
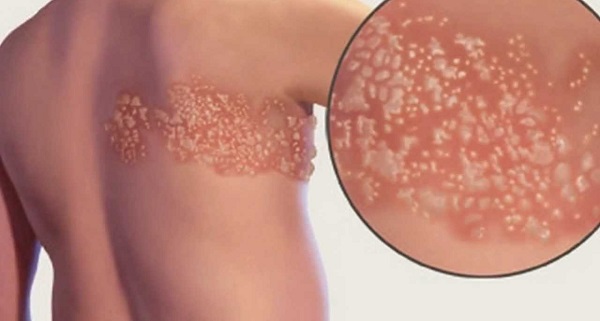
Сначала экзантема имеет вид розово-красного пятна, которое быстро превращается в тесно сгруппированные везикулы («гроздья винограда») с прозрачным серозным содержимым, располагающиеся на гиперемированном и отёчном основании. Размер их не превышает нескольких миллиметров.
Содержимое пузырьков быстро мутнеет, затем состояние больных улучшается, нормализуется температура, везикулы подсыхают и покрываются корочкой, после которой не остаётся рубца. Полное заживление происходит в течение 2–4 нед. При опоясывающем лишае сыпь имеет сегментарный, односторонний характер, захватывая обычно 2–3 дерматома. Преимущественная локализация поражений кожи при опоясывающем лишае отмечена в зоне иннервации ветвей тройничного нерва, далее, в убывающей последовательности, — в области грудных, шейных, пояснично-крестцовых, шейно-грудных сегментов.
У 10% больных наблюдают распространение экзантемы за границы поражённых дерматомов. Диссеминацию может сопровождать появление множественных или единичных элементов сыпи, с более коротким периодом обратного развития. Генерализацию экзантемы отмечают через 2–7 дней от момента появления высыпаний в области дерматома, ей может сопутствовать ухудшение общего состояния. Кроме типичных везикулёзных высыпаний, у ослабленных больных экзантема может трансформироваться в буллёзную форму, приобретать геморрагический характер и сопровождаться некрозом. Некротические высыпания наблюдаются у лиц с иммунодефицитом (ВИЧ-инфекция, онкологические болезни). В этих случаях на месте высыпаний остаются рубцы. В зоне высыпаний определяют распространённую гиперемию кожи, выраженный отёк подлежащих тканей. При локализации высыпаний в зоне первой ветви тройничного нерва часто наблюдают выраженный отёк. Экзантему сопровождает увеличение и умеренная болезненность регионарных лимфатических узлов.
У детей могут быть признаки ОРЗ. Повышенная температура тела держится несколько дней, сопровождается умеренно выраженными симптомами интоксикации. В этом периоде болезни возможны общемозговые и менингеальные симптомы в виде адинамии, сонливости, диффузной головной боли, головокружения, рвоты.
Длительность клинических проявлений опоясывающего лишая в среднем 2–3 нед.
Постгерпетическая невралгия развивается непосредственно через 2–3 нед после болезни. Боль, как правило, носит приступообразный характер и усиливается в ночные часы, становясь нестерпимой. Выраженность боли через некоторое время уменьшается, или она полностью исчезает в течение нескольких месяцев. Хронизация постгерпетической невралгии наблюдается редко только у иммунокомпроментированных лиц.
Опоясывающий лишай может протекать только с симптомами радикулярных болей, с одиночными везикулами или вообще без высыпаний. Диагноз в таких случаях устанавливают на основании нарастания титров антител к вирусу ветряной оспы (Varicella zoster virus).
Заболевание может протекать в лёгкой, среднетяжёлой и тяжёлой форме. Возможно абортивное или затяжное течение. Критериями тяжести считают выраженность интоксикации, признаков поражения ЦНС, характер местных проявлений (вид экзантемы, интенсивность болевого синдрома).
Повторные случаи опоясывающего лишая характерны для больных ВИЧ-инфекцией или онкологическими заболеваниями (лейкоз, рак лёгкого). При этом локализация высыпаний может соответствовать локализации опухоли, поэтому повторный опоясывающий лишай считают сигналом для углублённого обследования больного.
В патологии опоясывающего лишая значительное место занимает поражение глаз (кератит), которое определяет тяжесть болезни и служат причиной перевода больных в офтальмологическое отделение.
В структуре клинических проявлений опоясывающего лишая значительное место занимают разнообразные синдромы поражения центрального и периферического отделов нервной системы.
Сенсорные нарушения в зоне высыпаний: корешковые боли, парестезии, сегментарные расстройства поверхностной чувствительности наблюдают постоянно. Основной признак — локальные боли, интенсивность которых колеблется в широких пределах. Боль имеет ярко выраженную вегетативную окраску (жгучая, приступообразная, усиливающаяся в ночные часы). Нередко она сопровождается эмоционально-аффективными реакциями. Корешковые парезы топически приурочены только к определённым зонам высыпаний: поражения глазодвигательных нервов, лицевого нерва (варианты синдрома Ханта), парезы верхних конечностей, мышц брюшной стенки, нижних конечностей, сфинктера мочевого пузыря. Развиваются, как правило, на 6–15-й день болезни.
Полирадикулоневропатия — очень редкий синдром у больных опоясывающим лишаем; описано всего несколько десятков наблюдений.
Серозный менингит — один из основных синдромов в картине опоясывающего лишая. При исследовании цереброспинальной жидкости в ранние сроки обнаруживают двух- или трёхзначный лимфоцитарный или смешанный плеоцитоз, в том числе при отсутствии общемозговых и менингеальных явлений (клинически «асимптомный» менингит). Энцефалит и менингоэнцефалит наблюдают в остром периоде. Признаки поражения ЦНС возникают на 2–8-й день высыпаний в дерматоме. КТ позволяет выявить очаги деструкции мозговой ткани уже с 5-го дня энцефалита.
Диагностика опоясывающего лишая
Для лабораторного подтверждения диагноза используют обнаружение антигена вируса при микроскопии или с помощью иммунофлюоресцентного метода, серологические методы. Перспективна ПЦР.
Дифференциальная диагностика
Диагностика опоясывающего лишая в подавляющем большинстве случаев не вызывает затруднений. Ведущее положение сохраняют клинические критерии, главным из которых считают наличие характерной экзантемы со своеобразной сегментарной топографией, почти всегда односторонней. В отдельных случаях необходимо дифференцировать опоясывающий лишай от зостериформного простого герпеса, клинически мало отличимого. Буллёзную форму опоясывающего лишая дифференцируют с рожей, поражениями кожи при онкологических, гематологических заболеваниях, сахарном диабете и ВИЧ-инфекции.
Показания к консультации других специалистов
При развитии осложнений, связанных с поражением нервной системы, необходима консультация невролога, консультация офтальмолога — при поражении глаз.
Пример формулировки диагноза
В.02.1. Опоясывающий лишай с менингитом.
Показания к госпитализации
Госпитализируют больных при тяжёлом течении опоясывающего лишая.
В обязательной госпитализации нуждаются больные с генерализованной формой инфекционного процесса, поражением первой ветви тройничного нерва и ЦНС.
Лечение опоясывающего лишая
Медикаментозная терапия
Схема лечения состоит из назначения противовирусных препаратов, патогенетической терапии и симптоматических средств.
Препараты выбора этиотропной терапии:
- ацикловир — 800 мг 5 раз в сутки, в течение 7–10 дней. При тяжёлых формах ацикловир вводят внутривенно по 10 мг/кг каждые 8 ч, продолжительность лечения 7 дней;
- пенцикловир — 250 мг 3 раза в сутки, 7 дней;
- валацикловир — 1000 мг 3 раза в сутки, 7 дней.
Патогенетическая терапия предполагает назначение дипиридамола в качестве дезагреганта по 50 мг 3 раза в сутки, 5–7 дней. Показана дегидратационная терапия (ацетазоламид, фуросемид). Целесообразно назначение иммуномодуляторов (продигиозан, имунофан, азоксимера бромид и др.).
При постгерпетической невралгии используют НПВС (индометацин, диклофенак и др.) в сочетании с анальгетиками, седативными средствами и физиотерапией. Возможна витаминотерапия (В1, В6, В12), её предпочтительнее проводить липофильной модификацией витаминов — мильгаммой «N», обладающей более высокой биодоступностью.
В тяжёлых случаях при выраженной интоксикации проводят дезинтоксикационную терапию с внутривенным введением реополиглюкина, инфукол, усиливают дегидратацию, в небольших дозах применяют антикоагулянты, кортикостероидные гормоны. Местно — 1% раствор бриллиантового зелёного, 5–10% раствор калия перманганата, в фазе корочек — 5% мазь висмута субгаллата; при вялотекущих процессах — метилурациловую мазь, солкосерил. Антибиотики назначают только больным опоясывающим лишаем с признаками активации бактериальной флоры.
В целом терапевтическую стратегию определяют стадией и выраженностью процесса, особенностями клинического течения опоясывающего лишая, общим состоянием и возрастом больного.
Примерные сроки нетрудоспособности 7–10 дней.
Диспансеризация
Диспансерное наблюдение при тяжёлом течении болезни и наличии осложнений в течение 3–6 мес.
Памятка для пациента
Следует избегать переохлаждений и других стрессовых состояний, ограничивать физическую нагрузку, питаться сбалансированно. Необходимо также проверить состояние иммунной системы.
Профилактика опоясывющего герпеса
Меры в очаге такие же, как при ветряной оспе. В рамках вопроса о взаимосвязи опоясывающего лишая и ветряной оспы следует рассматривать и все другие профилактические мероприятия.

