ГИСТЕРОСКОПИЧЕСКИЕ ОПЕРАЦИИ
В настоящее время гистероскопия позволяет не только обследовать внутреннюю поверхность матки, но и осуществлять многочисленные операции трансцервикальным доступом. Большое значение в развитии гистероскопии имеет постоянное совершенствование технологического обеспечения. Создание видеомониторов, гистерорезектоскопа позволило, по существу, создать новое направление в гинекологической хирургии.
Гистерорезектоскопия включает целый комплекс гистероскопических операций, которые выполняют с помощью специального электрохирургического инструмента — гистерорезектоскопа или резектоскопа. В течение многих лет для выполнения электрохирургических операций в полости матки использовали монополярный гистерорезектоскоп (рис. 11-4). В последние годы начали использовать биполярный резектоскоп. Этот инструмент считают более безопасным по сравнению с монополярным (рис. 11-5).

Рис. 11-4. Монополярный резектоскоп.

Рис. 11-5. Биполярный резектоскоп.
Гистерорезектоскоп — комплексный инструмент, состоящий из двух основных частей: оптической системы, позволяющей визуализировать объект исследования и следить за ходом операции, а также из рабочей части с набором разных электродов, с помощью которых проводят гистероскопические операции (рис. 11-6).


Рис. 11-6. Электроды для резектоскопа (а, б).
После определения путём визуального осмотра характера внутриматочной патологии диагностическая гистероскопия может перейти в оперативную. Всё зависит от вида выявленной патологии и характера предполагаемой операции. Уровень современного эндоскопического оборудования и возможности гистероскопии на сегодняшний день позволяют говорить об особом разделе оперативной гинекологии — внутриматочной хирургии. Некоторые виды гистероскопических операций заменяют лапаротомию, а иногда и гистерэктомию, что имеет большое значение для женщин репродуктивного возраста или пациенток пожилого возраста с тяжёлой соматической патологией, для которых большой объём оперативных вмешательств представляет риск для жизни.
К гистерорезектоскопическим операциям относят: удаление полипов эндометрия, рассечение плотных внутриматочных синехий, рассечение внутриматочной перегородки, миомэктомию, аблацию эндометрия. Все гистероскопические операции лучше проводить в раннюю фазу пролиферации, если нет необходимости в предварительной подготовке гормональными препаратами. Если проводили гормональную терапию с целью подготовки к операции, то операцию следует проводить через 4–6 нед после последней инъекции при применении агонистов ГнРГ и сразу же после окончания лечения антигонадотропными препаратами.
Для расширения полости матки при работе с монополярным резектоскопом нужно использовать неэлектролитные жидкости, не проводящие электрический ток: 5% раствор глюкозы, 1,5% раствор глицина, реополиглюкин, полиглюкин. При работе с биполярным резектоскопом для расширения полости матки используют простые растворы: 0,9% раствор натрия хлорида, раствор лактатрингера по Хартману©.
Резекция миомы матки. В 1978 г. Neuwirth с соавторами доложили о первом использовании гистерорезектоскопа для удаления субмукозного узла. С этого времени различные исследователи показали эффективность и безопасность данной эндоскопической операции. Трансгистероскопический доступ в настоящее время считают оптимальным для удаления субмукозных миоматозных узлов, что важно для женщин репродуктивного периода, особенно нерожавших. Субмукозная миома матки (рис. 11-7) помимо маточных кровотечений, часто бывает причиной нарушений репродуктивной функции (бесплодия, невынашивания беременности). Выполнение органосохраняющей операции, без образования рубца на матке, имеет большое значение для пациенток, планирующих беременность. Эту операцию с минимальным инвазивным воздействием и лучшими результатами считают альтернативой лапаротомии. При наличии субмукозной миомы с интерстициальным компонентом (1, 2 тип) целесообразно дооперационно проводить эмболизацию ветвей маточных артерий.
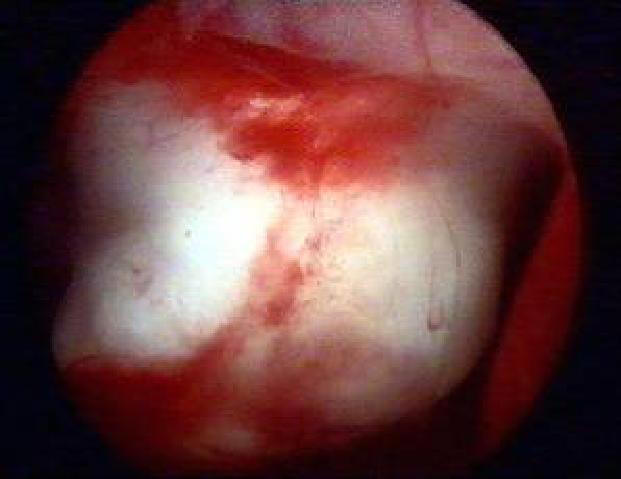
Рис. 11-7. Субмукозная миома матки.
Внутриматочные синехии (сращения), или так называемый синдром Ашермана, заключающийся в частичном или полном заращении полости матки, считают одной из причин нарушений менструальной и репродуктивной функций (рис. 11-8).
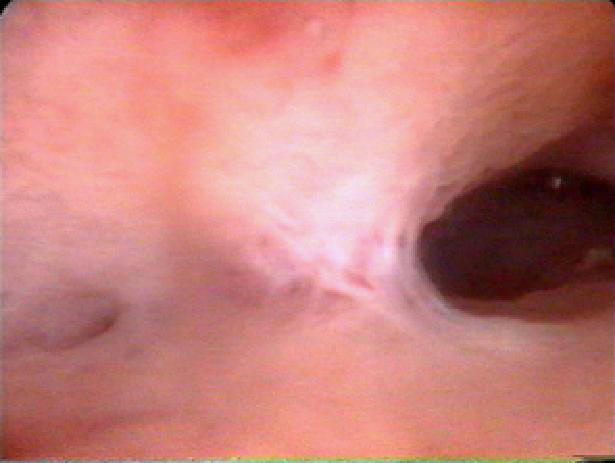
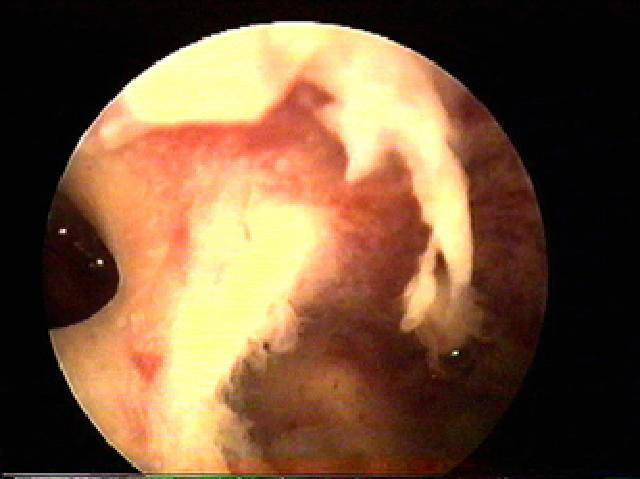
Рис. 11-8. Внутриматочные синехии (а, б).
В настоящее время единственный метод лечения внутриматочных синехий — их рассечение под прямым визуальным контролем гистероскопа, без травмирования оставшегося эндометрия.
Цель лечения: восстановление нормального менструального цикла и фертильности. Характер операции, её эффективность и отдалённые результаты зависят от вида внутриматочных синехий и степени окклюзии полости матки. Транцервикальное рассечение внутриматочных синехий под контролем гистероскопа считают высокоэффективной операцией. По данным различных авторов, восстановить менструальную функцию и создать нормальную полость матки удаётся в 79–90% случаев. Беременность наступает в 60–75% случаев, при этом патологию прикрепления плаценты наблюдают в 5–31% случаев.
Несмотря на высокую эффективность гистероскопического адгезиолизиса внутриматочных синехий, всё же существует определённая вероятность возникновения рецидива заболевания. Риск особенно высок при распространённых, плотных синехиях (до 60% рецидивов) и у пациенток с туберкулёзным поражением матки.
Для предотвращения рецидива внутриматочных сращений практически все хирурги предлагают вводить в полость матки различные приспособления (катетер Фолея, ВМК) с последующим проведением гормональной терапии (высокие дозы эстрогенгестагенных препаратов) с целью восстановления эндометрия в течение нескольких месяцев. Предпочтительно вводить ВМК на срок не менее 1 мес.
Внутриматочная перегородка — порок развития, при котором полость матки разделена на две половины (гемиполости) перегородкой различной длины (рис. 11-9). Пациентки с внутриматочной перегородкой составляют 48–55% общего числа пациенток с пороками развития половых органов. В общей популяции перегородку в матке выявляют приблизительно у 2– 3% женщин.
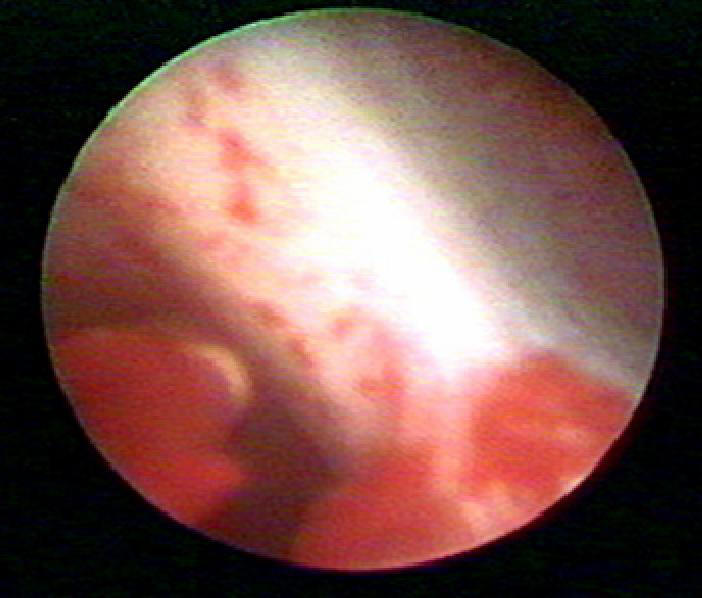
Рис. 11-9. Внутриматочная перегородка.
В настоящее время методом выбора лечения внутриматочной перегородки считают рассечение её под визуальным контролем трансцервикальным путём через гистероскоп. Аблация эндометрия. Все операции по деструкции эндометрия называют в литературе «аблация эндометрия». Впервые аблация эндометрия была предложена Badenheuer в 1937 г. Термин «аблация эндометрия» объединяет различные хирургические методики воздействия на эндометрий.
Непосредственное разрушение (деструкцию) всей толщи эндометрия осуществляют с помощью различных методов воздействия: моно и биполярной электрохирургии, лазерной энергии, микроволновой и криохирургии и т.д. При этом невозможно взять ткань на гистологическое исследование.
Резекция эндометрия — иссечение всей толщи эндометрия, может быть произведена только электрохирургически, когда режущей петлёй иссекают всю слизистую оболочку в виде стружки. При таком виде операции есть возможность проведения гистологического исследования иссечённой ткани.
ПОКАЗАНИЯ
Показания к гистероскопической миомэктомии:
- необходимость сохранения фертильности;
- нарушения репродуктивной функции, вызванные развитием субмукозного миоматозного узла;
- маточные кровотечения.
Показания к аблации эндометрия:
- меноррагии при неэффективности гормонотерапии у пациенток старше 35 лет, не планирующих беременность;
- проведение в качестве сопутствующей операции при полипэктомии и миомэктомии в пери и постменопаузе;
- невозможность проведения гормонотерапии при наличии гиперпластических процессов в эндометрии в пре и постменопаузе;
- рецидивирующие гиперпластические процессы эндометрия в пре и постменопаузе.
При подборе пациенток для аблации (резекции) эндометрия также необходимо учитывать следующие факторы: нежелание женщины в дальнейшем беременеть, отказ от гистерэктомии, желание сохранить матку, риск чревосечения. Величина матки не должна превышать (по данным разных авторов) размера 10–12 нед беременности. Наличие миомы не считают противопоказанием к аблации (резекции) эндометрия, но при условии, что ни один из узлов не превышает 4–5 см.
ПРОТИВОПОКАЗАНИЯ
Общие противопоказания к проведению любой гистероскопии:
- величина полости матки более 10 см;
- подозрение на рак эндометрия и лейосаркому;
- опухоль типа II (так называемый центрипетальный рост межмышечной миомы). Относительные противопоказания к гистерорезктоскопии при подслизистой ММ:
- средний диаметр подслизистого опухолевого узла свыше 60 мм (по данным трансвагинальной эхографии);
- опухоль типа I (классификация ESGE), исходящая из дна матки или её перешейка.
Противопоказания к аблации эндометрия:
- злокачественные новообразования половых органов;
- атипическая ГПЭ;
- наличие болевого синдрома;
- величина матки более 9–10 недель беременности;
- пролапс матки.
УСЛОВИЯ ДЛЯ ПРОВЕДЕНИЯ ОПЕРАЦИИ
Независимо от сложности и продолжительности операции, даже для самых коротких манипуляций необходимо иметь полностью оборудованную операционную, чтобы вовремя распознать и начать лечить как хирургические, так и анестезиологические осложнения.
ПОДГОТОВКА К ОПЕРАЦИИ
Предоперационная подготовка к оперативной гистероскопии не отличается от таковой при диагностической гистероскопии. При обследовании пациентки и подготовке к электрохирургической гистероскопической операции необходимо помнить о том, что любая операция может закончиться лапароскопией или лапаротомией.
Обязательный этап перед проведением аблации эндометрия: исключение злокачественных и предраковых процессов в гинекологических органах. Для этого проводят тщательное цитологическое исследование мазков, морфологическое исследование эндометрия, также желательна предварительная гистероскопия, УЗИ органов малого таза трансвагинальным датчиком.
Доказано, что лазерный луч NdYAG лазера и электрическая энергия через электрохирургическую петлю и шаровой электрод проникают и разрушают ткани на глубину 4–6 мм. В то же время даже при нормальном менструальном цикле толщина эндометрия меняется от 1 мм в ранней фазе пролиферации до 10–18 мм в фазе секреции. Следовательно, для получения оптимальных результатов при аблации (резекции) эндометрия толщина эндометрия должна быть менее 4 мм. Для этого операция должна быть выполнена в раннюю фазу пролиферации. Однако это не всегда бывает удобным как для пациентки, так и для врача.
Некоторые авторы предлагают непосредственно перед аблацией эндометрия проводить механический или вакуумный кюретаж полости матки, представляя его как эффективную альтернативу медикаментозной супрессии эндометрия. При этом процедура становится более дешёвой и доступной, позволяет избежать многочисленных нежелательных эффектов гормональной терапии. Кроме того, операция может быть выполнена независимо от дня менструального цикла, а также даёт возможность проведения гистологического исследования эндометрия непосредственно перед аблацией эндометрия.
Однако многие хирурги считают, что кюретаж не обеспечивает достаточного истончения эндометрия и, следовательно, предпочитают готовить эндометрий к аблации с помощью гормонов. При гормональной супрессии эндометрия аблация (резекция) эндометрия может быть выполнена при наитончайшем эндометрии, к тому же гормональная подготовка снижает кровоснабжение матки и уменьшает размеры полости матки. Такая подготовка уменьшает время операции, снижает риск значительной жидкостной перегрузки сосудистого русла и увеличивает процент успешных результатов. С целью гормональной подготовки используют различные препараты: агонисты ГнРГ (гозерелин, трипторелин по 1– 2 инъекции, в зависимости от величины матки), антигонадотропные гормоны (даназол по 400–600 мг ежедневно в течение 4–8 нед) или гестагены (норэтистерон, медроксипрогестерон по 10 мг ежедневно в течение 6–8 нед) и т.д.
МЕТОДЫ ОБЕЗБОЛИВАНИЯ
С целью обезболивания гистероскопических операций более предпочтительно использовать внутривенную анестезию, если не намечена длительная операция (более 30 мин). Для более длительных операций можно применять эндотрахеальный наркоз или эпидуральную анестезию, но если гистероскопию проводят в сочетании с лапароскопией, показан общий эндотрахеальный наркоз.
Особой проблемой анестезиологи считают операции аблации (резекции) эндометрия и миомэктомии ввиду возможных анестезиологических трудностей и изза сложностей в оценке потери крови и баланса жидкости. После таких операций неизбежна абсорбция жидкости, вводимой в полость матки, в сосудистое русло. Анестезиологу необходимо следить за балансом вводимой и выводимой жидкости и информировать хирурга о дефиците жидкости. При дефиците жидкости около 1000 мл необходимо ускорить окончание операции. Дефицит жидкости около 1500–2000 мл считают показанием для срочного прекращения операции. При общей анестезии заметить признаки чрезмерной абсорбции жидкости в сосудистое русло и реакцию пациентки трудно, если не развился отёк лёгких. После пробуждения можно наблюдать признаки церебральной раздражительности (беспокойство, спутанность сознания, головная боль, приводящая к судорогам). В связи с этим, для того чтобы вовремя заметить эти признаки и как можно раньше принять необходимые меры, многие анестезиологи предлагают проводить гистероскопические операции под эпидуральной или спинальной анестезией.
Однако есть пациентки, которые отказываются от данного вида анестезии или у которых есть противопоказания к такому обезболиванию. В этом случае им показан эндотрахеальный наркоз. В ходе операции и анестезии этим пациенткам необходимо определять концентрацию электролитов в крови и желательно определять ЦВД. При выявлении признаков синдрома абсорбции жидкости вводят диуретики и проводят инфузионную терапию под контролем показателей электролитов в крови.
Для успешного выполнения электрохирургических гистероскопических операций необходимо использовать видеомонитор, высокоинтенсивный источник света и эндомат, поскольку точность и правильность проведения операции связаны с чёткостью и чистотой обзора. Такие операции должен выполнять опытный эндоскопист. При проведении ряда гистероскопических операций, таких, как: удаление субмукозных узлов типа II, рассечение толстой внутриматочной перегородки, рассечение распространённых внутриматочных синехий, когда есть риск перфорации матки, — допустимо проведение лапароскопического контроля хода гистероскопической операции.
ТЕХНИКА ОПЕРАЦИИ
Миомэктомия. Для проведения электрохирургической резекции субмукозного узла необходимы: гистерорезектоскоп с режущими петлями диаметром от 6 до 9 мм и шаровой или цилиндрический электрод для коагуляции кровоточащих сосудов.
После расширения цервикального канала расширителями Гегара до № 9–9,5, резектоскоп с диагностическим корпусом вводят в полость матки, идентифицируют узел. Затем диагностический корпус меняют на операционный с электродом. Ткань узла постепенно срезают в виде стружки, при этом петлю постоянно нужно двигать по направлению к себе (рис. 11- 10). Скопившиеся кусочки узла периодически удаляют из матки щипцами или маленькой неострой кюреткой (рис. 11-11). Глубина резекции интерстициальной части узла не должна превышать 8–10 мм от уровня слизистой оболочки.
Интерстициальная часть узла сама выдавливается в полость матки по мере удаления узла. Если этого не происходит, операция должна быть прекращена. В этом случае рекомендуют повторную резекцию оставшейся части узла через 2– 3 мес.
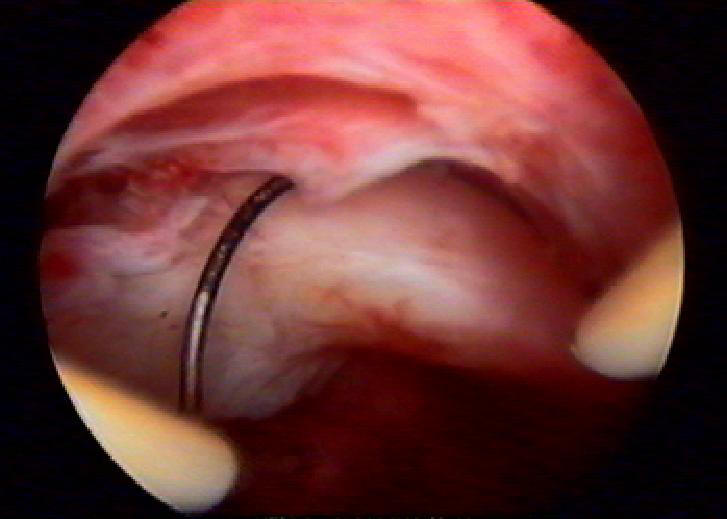
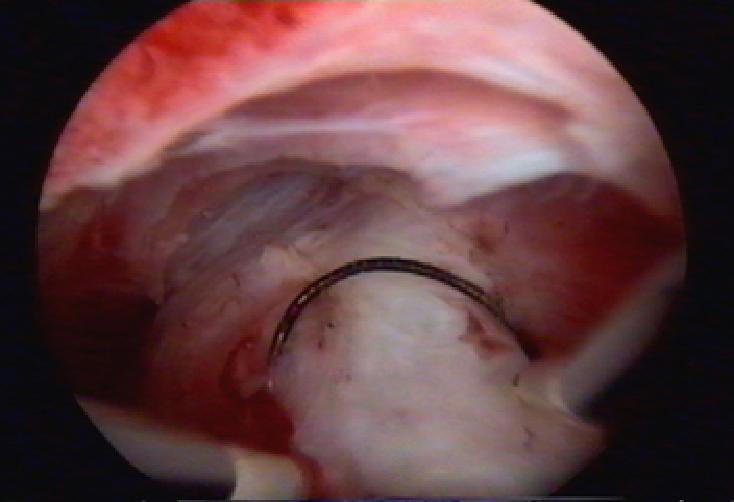
Рис. 11-10. Резекция миоматозного узла (а, б).
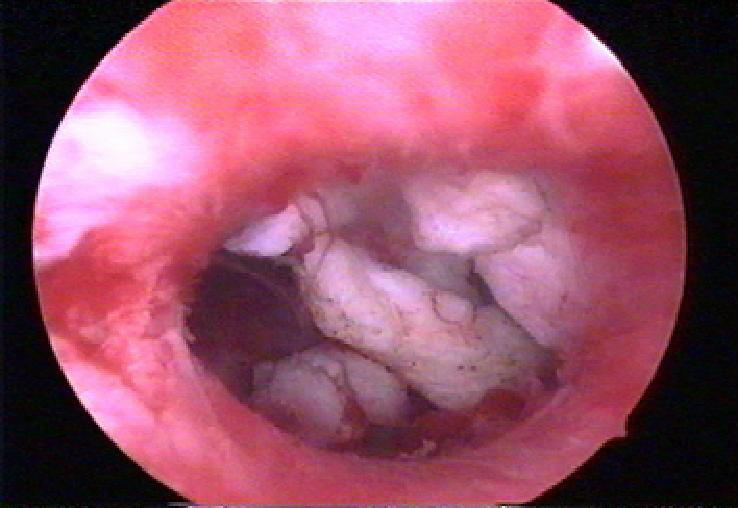
Обычно операция не сопровождается значительной кровопотерей, но при повреждении глубоких слоёв миометрия может возникнуть кровотечение, поэтому надо быть осторожным. Мощность электрического тока регулируют в ходе операции под контролем зрения, мощность тока обычно составляет 80–110 Вт в режиме «резать». В конце операции петлевой электрод заменяют на шаровой, снижают внутриматочное давление и коагулируют кровоточащие сосуды в режиме коагуляции при мощности тока 40–80 Вт.
В зависимости от характера узла (субмукозный узел на узком основании или субмукозноинтерстициальный узел) операция может быть выполнена одномоментно или в два этапа. Одномоментное удаление считают более рискованным. При удалении интерстициальной части узла надо всегда помнить о глубине повреждения стенки матки, которое повышает риск развития кровотечения и возможной жидкостной перегрузки сосудистого русла. Если операция выполнена одномоментно, особенно при удалении узла с интерстициальным компонентом, рекомендуют спустя 2–3 мес провести контрольную гистероскопию для того, чтобы выяснить, нет ли какихлибо оставшихся фрагментов миомы. Также возможно выполнение гидросонографии.
Двухэтапную операцию рекомендуют для удаления узлов, у которых большая часть расположена в стенке матки (тип II). На первом этапе проводят гистероскопию и частичную миомэктомию (миолизис оставшейся части узла при использовании лазера). Затем можно назначить гормональные препараты с целью предоперационной подготовки на 8 нед. Можно провести повторную гистероскопию без предварительной подготовки (как правило, через 2–3 мес). За это время оставшаяся часть узла как бы выдавливается в полость матки, и узел легко иссечь полностью. При удалении субмукозных узлов типа II необходим контроль за проведением операции, что можно сделать с помощью трансабдоминального УЗИ или лапароскопии.
Рассечение внутриматочных синехий. Для рассечения синехий, расположенных центрально, можно использовать корпус гистероскопа для разделения синехий тупым путём.
Для рассечения внутриматочных синехий с успехом используют механические инструменты: эндоскопические ножницы и щипцы, гистерорезектоскоп с электродом «электронож», а также NdYAG лазер по контактной методике. Нежные, слабые синехии (эндометриальные) легко рассечь корпусом гистероскопа или механическими инструментами: ножницами и щипцами. Более плотные синехии рассекают ножницами постепенно, шаг за шагом, до восстановления нормальной формы полости матки.
При рассечении плотных, фиброзных синехий лучше использовать гистерорезектоскоп с электродом «электронож». Каждую спайку постепенно рассекают на незначительную глубину, тщательно контролируя освободившуюся полость, и так, шаг за шагом, постепенно проводят всю операцию. Начинать рассечение синехий нужно из нижних отделов и продвигаться в сторону дна матки и устьев маточных труб (рис. 11-12). Операции по рассечению внутриматочных синехий, особенно распространённых, относят к высшей категории сложности. Их должен выполнять опытный эндоскопист.
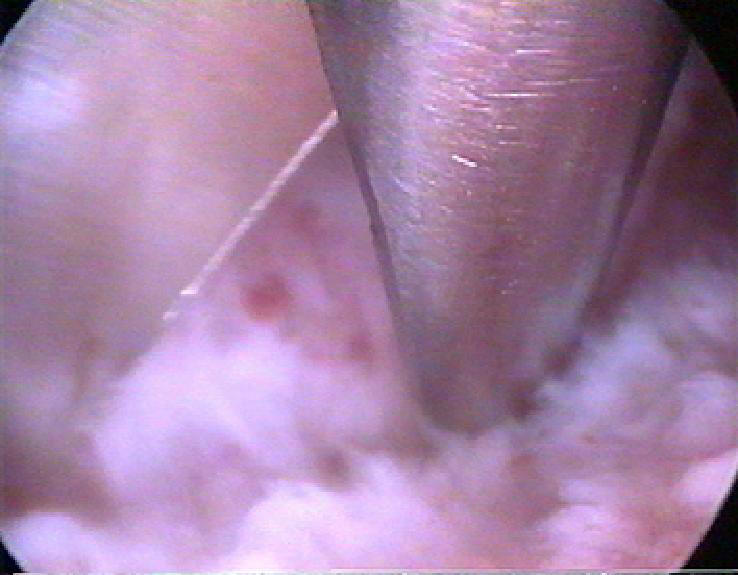
Рис. 11-12. Рассечение внутриматочных синехий.
Для предотвращения возможной перфорации матки операции проводят под УЗИконтролем при небольшой окклюзии полости матки, и под лапароскопическим — при значительной окклюзии полости матки.
Рассечение внутриматочной перегородки (метропластика). Для выполнения операции используют электрод «электронож» или прямую петлю. Перегородку рассекают постепенно по средней линии, при достижении дна матки возникает кровотечение, что считают сигналом для прекращения операции (рис. 11-13).
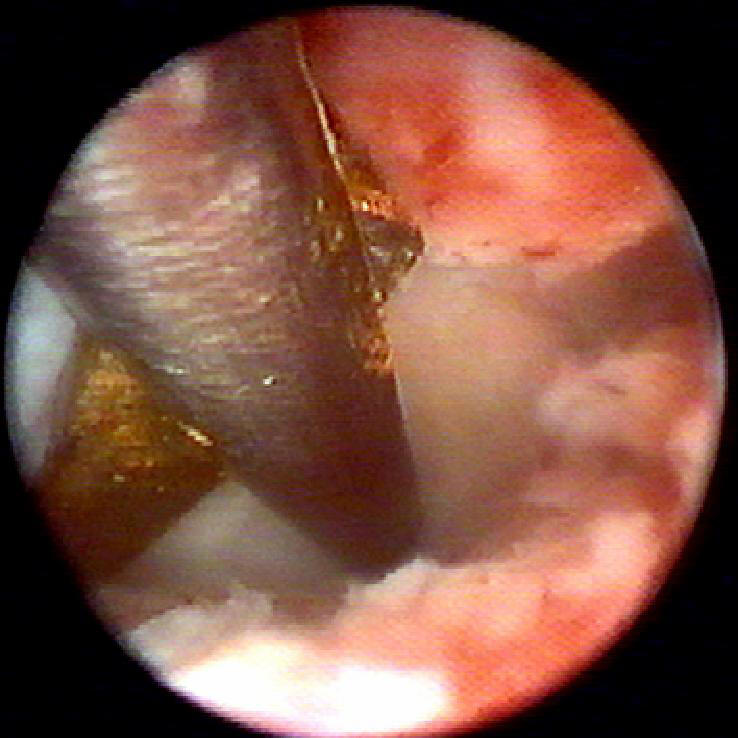
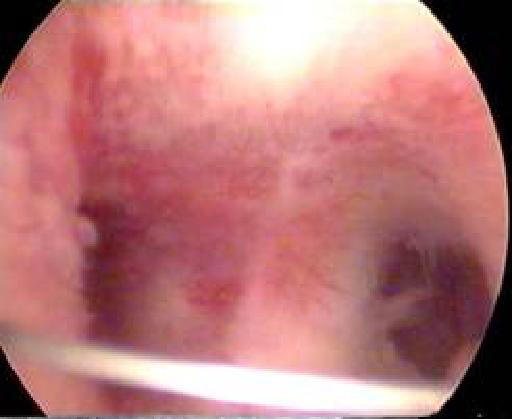
Рис. 11-13. Рассечение внутриматочной перегородки (а, б).
При наличии полной перегородки матки рекомендуют сохранять цервикальную часть перегородки для предотвращения вторичной истмикоцервикальной недостаточности. Рассечение перегородки при этом начинают на уровне внутреннего зева. Для успешного проведения этой операции в одну полость вводят катетер Фолея и раздувают, а во вторую — операционный гистероскоп. Затем начинают рассечение перегородки с уровня внутреннего зева и постепенно продвигаются в сторону дна матки. Операцию считают законченной, если удалось сформировать нормальную полость.
Большинство авторов рекомендуют после рассечения широкой внутриматочной перегородки с целью уменьшения риска развития синехий в месте рассечения перегородки и для быстрой эпителизации назначать эстрогены (эстрофем© по 2 мг ежедневно или в I фазу менструального цикла на 2–3 мес).
Аблация эндометрия. Гистероскопические операции аблации эндометрия могут быть лазерными и электрохирургическими.
Лазерная гистероскопическая аблация эндометрия. Пациентка и хирург на время операции должны надевать специальные очки. Лазерный проводник проводят через операционный канал гистероскопа. В качестве среды, расширяющей полость матки, используют простые жидкости: 0,9% раствор натрия хлорида, раствор лактатрингера по Хартману© и т.д. Рекомендуемая мощность NdYAG лазера составляет 30–80 Вт.
Существует две методики лазерного воздействия на эндометрий: контактная и бесконтактная. При контактной методике лазерное волокно прикладывают к поверхности эндометрия в области устьев маточных труб, лазер активизируют нажатием на педаль, и проводник тянут по поверхности эндометрия в направлении шейки матки. При этом правая рука постоянно надавливает на лазерный проводник и потягивает его, а левая рука держит гистероскоп. Важно помнить, что кончик проводника должен быть постоянно в центре обзора и в контакте со стенкой матки. Кончик проводника иллюминирует красным цветом и хорошо виден. При этом образуются параллельные борозды желтоватокоричневатого цвета. Обычно сначала такие борозды делают вокруг устья маточных труб, затем по передней, боковым и в последнюю очередь по задней стенке матки до тех пор, пока вся полость матки не превратится в бороздчатую желтовато- коричневатого цвета поверхность. Обработку внутренней поверхности матки проводят до уровня внутреннего зева, если планируют возникновение аменореи, а если нет, то воздействие лазерным лучом прекращают на расстоянии 8–10 мм от внутреннего зева. Во время вапоризации образуется много пузырьков газа и мелких обрывков эндометрия, ухудшающих обзор. В такой ситуации необходимо подождать, пока их смоет ток жидкости, и обзор станет лучше. При данной методике изза маленького размера кончика лазерного проводника операция длительна по времени, что считают её недостатком.
При бесконтактной методике кончик лазерного проводника проводят над поверхностью стенки матки настолько близко, насколько возможно без касания. При этом проводник необходимо направлять перпендикулярно к поверхности матки. Очередность обработки стенок матки та же, что и при контактной методике. При воздействии лазерной энергии эндометрий становится белым и разбухает, как при коагуляции. Изменения эндометрия менее выражены, чем при контактной методике.
Следует отметить, что полость матки небольшая, и поэтому бывает сложно подвести лазерный проводник перпендикулярно к поверхности матки, особенно в области нижнего сегмента матки. Поэтому часто приходится использовать комбинацию двух методик: контактной и бесконтактной.
Электрохирургическая аблация (резекция) эндометрия. В течение многих лет электрохирургические операции при гистероскопии проводили только с помощью монополярного тока. В последние годы появились инструменты и приборы для биполярной гистероскопической резекции и аблации эндометрия, что считают более безопасной технологией. В качестве среды, расширяющей полость матки, при использовании монополярного тока применяют неэлектропроводные жидкости (1,5% раствор глицина, 5% раствор декстрозы, 5% раствор глюкозы, реополиглюкин, полиглюкин и т.д.). При использовании биполярного тока для расширения полости матки применяют простые жидкости (0,9% раствор натрия хлорида, раствор лактатрингера по Хартману© и т.д.).
Пациентку укладывают на гинекологическое кресло. Предварительно проводят бимануальное исследование для определения положения матки и её величины. После обработки наружных половых органов шейку матки фиксируют пулевыми щипцами, расширяют цервикальный канал расширителями Гегара до № 9–10, в зависимости от модели резектоскопа, величины его наружного корпуса. Операционному столу придают частично положение Тренделенбурга для удержания кишечника дальше от матки, во избежание серьезных осложнений. До начала работы важно убедиться, что в ирригационной системе нет воздуха, что электрические провода исправны, целы, правильно подсоединены.
Когда всё готово, резектоскоп вводят в полость матки. Каждую из сторон матки обследуют детально, особенно если до операции не было диагностической гистероскопии. Выявление полипов эндометрия или субмукозных узлов небольших размеров не считают противопоказанием к операции. Наличие перегородки в матке или двурогой матки также не повод для отказа от операции. Однако в некоторых ситуациях необходимо быть крайне осторожным и несколько изменить технику операции. При выявлении участков эндометрия, подозрительных на малигнизацию, нужно сделать прицельную биопсию этих очагов и отказаться от операции до получения результатов гистологического исследования.
Первоначально должны быть иссечены полипы или миоматозные узлы петлевым электродом. Эти удалённые ткани необходимо отдельно отправить на гистологическое исследование. Только после этого начинают собственно аблацию (резекцию) эндометрия.
При электрохирургической методике используется одна из следующих методик: 1. Аблация эндометрия шаровым или цилиндрическим электродом путём гладильных движений в виде штрихов туда и обратно при мощности тока 75 Вт в режиме «коагуляция» (рис. 11-14).
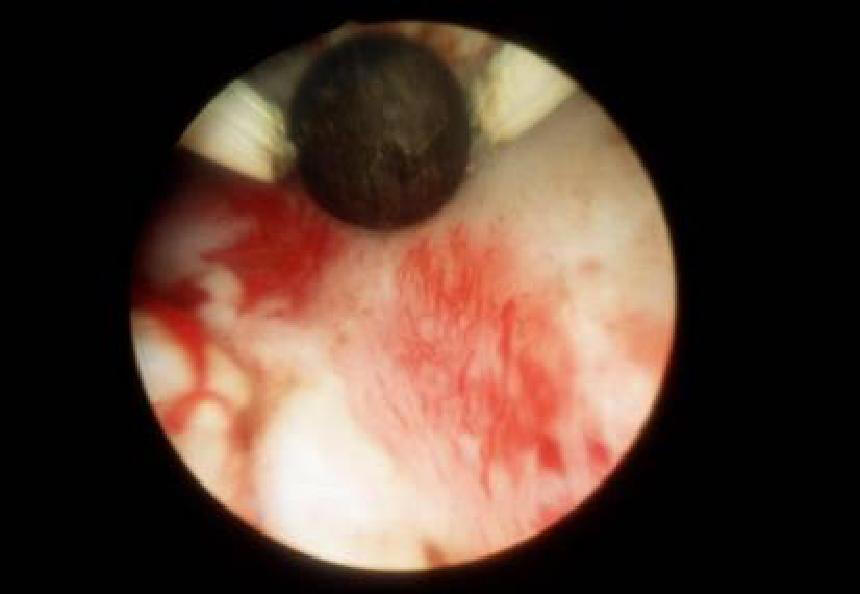
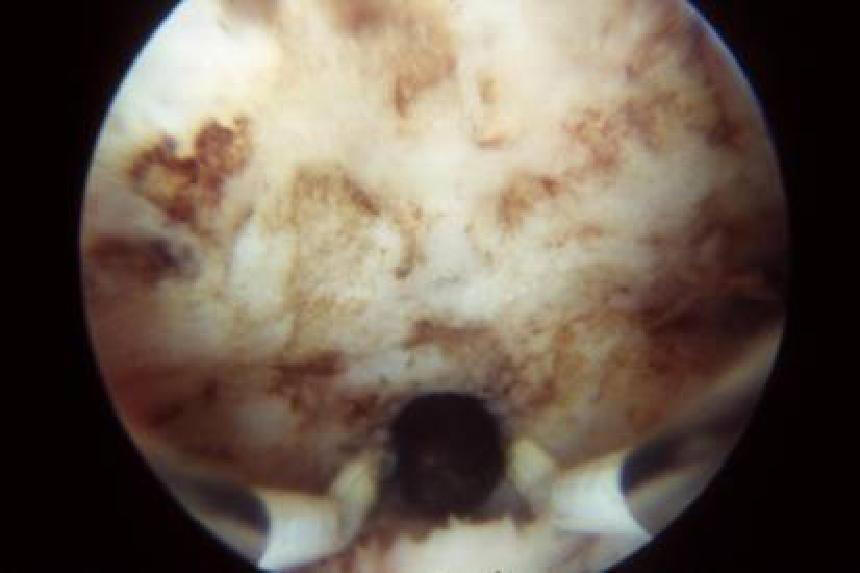
Рис. 11-14. Аблация эндометрия (а, б).
2. Резекция эндометрия петлевым электродом, при которой эндометрий срезают в виде стружки по всей поверхности сверху вниз, проводят при мощности тока 80–120 Вт в режиме «резать» (рис. 11-15).
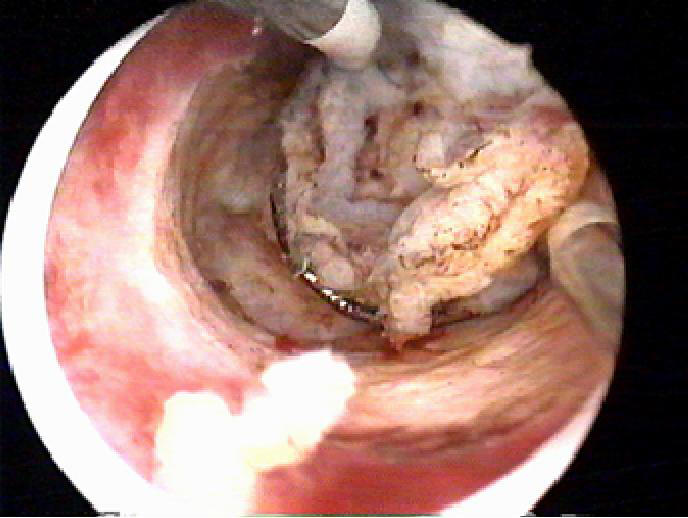
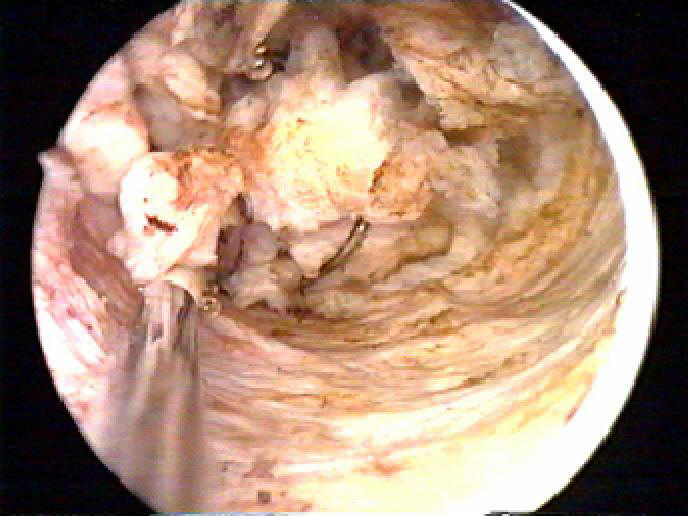
Рис. 11-15. Резекция эндометрия (а, б).
3. Комбинированный метод: резекцию эндометрия задней, передней стенок и дна матки петлёй на глубину 3–4 мм. На участках матки более тонких (области трубных углов матки и боковые стенки) не выполняют резекцию эндометрия, а если и выполняют, то используют для этого маленькую петлю. Резецированные кусочки ткани удаляют из полости матки. Затем, сменив электрод на шаровой или цилиндрический и снизив мощность тока в режиме «коагуляция» в зависимости от величины электрода (чем меньше электрод, тем меньше мощность тока), проводят коагуляцию эндометрия в области маточных углов и боковых стенок, а также коагуляцию кровоточащих сосудов.
В конце операции медленно снижают внутриматочное давление и при выявлении кровоточащих сосудов их коагулируют. При любой из этих методик начинать лучше всего с дна матки и области трубных углов, так как это наиболее неудобные области для проведения операции, и их лучше резецировать до того, как не закрылся обзор удалёнными кусочками ткани. Делают зачерпывающие движения вдоль дна матки и мелкие «брительные» движения вокруг устьев маточных труб до миометрия. Следует постоянно помнить о различной толщине миометрия на разных участках матки во избежание глубокой резки с риском перфорации или кровотечения. Манипуляции в матке необходимо проводить так, чтобы электрод находился постоянно в поле зрения. Начинающим хирургам для профилактики осложнений в области дна матки и устьев маточных труб лучше работать, используя шаровой электрод.
После обработки дна матки и области устьев маточных труб операцию проводят на задней стенке матки, так как резецированные кусочки ткани спускаются к цервикальному каналу и задней стенке и ухудшают её обзор. Следовательно, обрабатывать заднюю стенку надо до того, как ухудшился обзор. Движениями петлевого электрода в направлении на себя постепенно резецируют всю заднюю стенку, затем переднюю стенку. Резекцию эндометрия считают достаточной при появлении циркулярных мышечных волокон. При истончённом эндометрии глубина резекции составляет 2–3 мм. Более глубокая резка опасна изза травмирования крупных сосудов с риском развития кровотечения и жидкостной перегрузки сосудистого русла. При работе по боковым стенкам нужно быть осторожным, резка не должна быть глубокой изза опасности повреждения крупных сосудистых пучков. Эти области безопаснее обрабатывать шаровым электродом. По ходу операции и в конце удалённые кусочки ткани извлекают из матки щипцами или небольшой кюреткой очень осторожно во избежание перфорации матки.
Можно использовать и другую технику, при которой выполняют полную, по всей длине, резекцию эндометрия от дна к шейке матки, не двигая режущую петлю внутрь корпуса резектоскопа, а медленно извлекая сам резектоскоп из полости матки. При такой технике образуются длинные фрагменты ткани, которые мешают обзору, и их необходимо после каждой резки извлекать из матки. Преимущество этой методики в том, что полость матки всегда свободна от резецированных тканей. Недостаток состоит в том, что нужно каждый раз извлекать резектоскоп. Это удлинняет операцию и поддерживает кровотечение.
При любой из методик резекцию эндометрия необходимо прекращать, на 1 см не доходя до внутреннего зева во избежание атрезии цервикального канала.
Особого внимания при резекции эндометрия заслуживают пациентки с рубцами в нижнем сегменте матки после операции кесарева сечения. Стенка в этом месте может быть истончена, поэтому резекция должна быть крайне неглубокой. Лучше проводить поверхностную коагуляцию шаровым электродом. В процессе операции при повышенной кровоточивости сосудов, чтобы не увеличивать чрезмерно давление в полости матки, целесообразно периодически вводить в шейку матки невысокие дозы препаратов, влияющих на сократимость миометрия. С этой целью разводят 2,0 мл окситоцина в 10,0 мл изотонического раствора хлорида натрия, и этот раствор по мере необходимости вводят в шейку матки по 1–2 мл.
ОСОБЕННОСТИ ВЕДЕНИЯ ПОСЛЕОПЕРАЦИОННОГО ПЕРИОДА
Особенности послеоперационного ведения больных после гистероскопии зависят от многих факторов: характера патологии в матке, исходного состояния пациентки и половых органов, объёма эндоскопической манипуляции и операции. После проведённой гистероскопии в сочетании с раздельным диагностическим выскабливанием слизистой оболочки матки или простых гистероскопических операций (удаление полипов эндометрия, разрушение нежных внутриматочных синехий, рассечение небольших перегородок, удаление субмукозных миоматозных узлов на узком основании) в специальных рекомендациях необходимости нет. Пациентка может быть выписана из стационара в день операции или на следующий день.
Сукровичные или неинтенсивные кровяные выделения из половых путей наблюдают практически всегда после хирургической гистероскопии в течение 2–4 нед. Иногда выходят кусочки резецированных тканей, которые остались в полости матки. В таких случаях нет необходимости предпринимать какиелибо специальные меры, просто пациентка должна быть предупреждена о возможном появлении подобных выделений.
После рассечения внутриматочных синехий практически все эндоскописты предлагают вводить ВМК в полость матки на 2 мес, поскольку риск возникновения повторных синехий составляет более 50%. Если ввести ВМК возможности нет, допустимо введение в матку катетера Фолея или специального силиконового баллона, которые оставляют в течение недели. В этом случае необходимо назначить антибиотики широкого спектра действия. Для улучшения процессов эпителизации раневой поверхности рекомендуют ЗГТ в течение 2–3 мес.
В послеоперационном периоде у пациенток после рассечения внутриматочной перегородки с неоднократными самопроизвольными выкидышами и после рассечения распространённых внутриматочных синехий проводят профилактический курс антибактериальной терапии. Остальным пациенткам антибиотики можно не назначать.
Источник: Гинекология - национальное руководство под ред. В.И. Кулакова, Г.М. Савельевой, И.Б. Манухина 2009 г.


Комментарии