АБСЦЕССЫ ГОЛОВНОГО И СПИННОГО МОЗГА
Абсцесс головного или спинного мозга - ограниченное скопление гноя в полости черепа или позвоночного канала. В зависимости от локализации абсцессы могут быть внутримозговыми (скопление гноя в веществе мозга) , субдуральными (расположенными под твёрдой мозговой оболочкой) либо эпидуральными (локализованными над твёрдой мозговой оболочкой) . Абсцессы мозга встречают с частотой около 0,7 на 100 000 населения в год.
ПАТОГЕНЕЗ
Основные пути проникновения инфекции в полость черепа и позвоночного канала следующие:
• гематогенный;
• открытая проникающая ЧМТ или спинальная травма;
• гнойно-воспалительные процессы в придаточных пазухах носа;
• инфицирование раны после нейрохирургических вмешательств.
Условия формирования абсцесса при проникновении инфекции - характер возбудителя (вирулентность патогена) и снижение иммунитета больного. В развитых странах наиболее типичны гематогенные абсцессы. В развивающихся странах абсцессы мозга чаще всего формируются на фоне хронических воспалительных процессов в прилежащих тканях, что связано с неадекватным лечением последних.
Приблизительно в 25% случаев установить источник, приведший к формированию абсцесса мозга, не представляется возможным.
При гематогенных абсцессах источником бактериальных эмболов наиболее часто бывают воспалительные процессы в лёгких (абсцесс лёгкого, бронхоэктатическая болезнь, эмпиема плевры, хроническая пневмония) . Бактериальный эмбол представляет собой фрагмент инфицированного тромба из сосуда на периферии воспалительного очага. Тромб попадает в большой круг кровообращения и током крови заносится в сосуды мозга, где фиксируется в сосудах небольшого диаметра (артериоле, прекапилляре или капилляре). Меньшее значение в патогенезе абсцессов имеют острый бактериальный эндокардит, хронический бактериальный эндокардит, сепсис и инфекции жкт.
Причиной абсцесса мозга у детей часто становятся «синие» пор оки сердца, в первую очередь тетрада Фалло, а также лёгочные артерио-венозные шунты (50% из них ассоциировано с синдромом Рандю-Ослера - множественными наследственными телеангиэктазиями) . Риск развития абсцесса мозга у таких больных составляет около 6%.
При гнойно-воспалительных процесс ах в придаточных пазухах носа, среднем и внутреннем ухе распространение инфекции может происходить либо ретроградно по синусам твёрдой мозговой оболочки и мозговым венам, либо при непосредственном проникновении инфекции через твёрдую мозговую оболочку (при этом сначала формируется отграниченный очаг воспаления в мозговых оболочках и затем - в прилежащем отделе мозга) . Реже встречают одонтогенные абсцессы.
При проникающей и открытой черепно-мозговой травме абсцессы мозга могут развиваться вследствие прямого попадания инфекции в полость черепа. В мирное время доля таких абсцессов не превышает 15%. В условиях боевых действий она значительно возрастает (огнестрельные и минно-взрывные ранения).
Абсцессы мозга могут формироваться также на фоне интракраниальных инфекционных осложнений после нейрохирургических вмешательств (менингиты, вентрикулиты) . Как правило, они возникают у тяжёлых, ослабленных больных.
ЭТИОЛОГИЯ
Выделить возбудитель инфекции и з содержимого абсцесса мозга удаётся далеко не всегда. Приблизительно в 25% случаев посевы содержимого абсцесса оказываются стерильными. Среди выделенных возбудителей гематогенных абсцессов преобладают стрептококки (аэробные и анаэробные), часто в ассоциации с бактероидами (Bacteroides spp.) . При гематогенных абсцессах вследствие абсцесса лёгкого часто встречают Enterobacteriaceae (в частности, Proteus vulgaris). Эти же возбудители характерны для отогенных абсцессов.
При проникающей ЧМТ в патогенезе абсцессов мозга преобладают стафилококки (в первую очередь, St. aureus) . Обнаруживают также возбудители рода Enterobacteriaceae.
У больных с различными иммунодефицитными состояниями (приём иммуносупрессоров после трансплантации органов, БИЧ-инфекция) среди патогенов преобладают Aspergillus fumigatus.
ПАТОМОРФОЛОГИЯ
Формирование абсцесса мозга проходит несколько этапов. Первоначально развивается ограниченное воспаление мозговой ткани - энцефалит («ранний церебрит», по современной англоязычной терминологии). Длительность этой стадии составляет до 3 сут. На этом этапе воспалительный процесс обратим и может разрешиться либо спонтанно, либо на фоне антибактериальной терапии.
При недостаточности защитных механизмов и в случае неадекватного лечения воспалительный процесс прогрессирует, и к 4-9-м сут В его центре возникает полость, заполненная гноем, способная увеличиваться. К 1 0-13-м сут вокруг гнойного очага начинает формироваться защитная соединительнотканная капсула, препятствующая дальнейшему распространению гнойного процесса. К началу 3-й нед капсула становится более плотной, вокруг неё формируется зона глиоза.
Дальнейшее течение абсцесса мозга обусловлено вирулентностью флоры, реактивностью организма и адекватностью лечебно-диагностических мероприятий.
Иногда абсцесс подвергается обратному развитию, но чаще происходит либо увеличение его внутреннего объёма, либо формирование новых воспалительных очагов по периферии капсулы.
Абсцессы мозга могут быть одиночными и множественными (рис. 31-8) . Абсцессы в субдуральном или эпидуральном пространстве формируются реже, чем внутримозговые. Такие абсцессы обычно бывают вызваны местным распространением инфекции из прилежащих гнойных очагов в околоносовых придаточных пазухах, а также возникают при открытой ЧМТ, остеомиелите костей черепа.
Как и при внутримозговых абсцессах, при субдуральных и эпидуральных абсцессах может формироваться плотная соединительнотканная капсула (рис. 31-9). Если этого не происходит, развивается разлитое гнойное воспаление в соответствующем пространстве. Такой процесс, как и в общей хирургии, называют субдуральной или эпидуральной эмпиемоЙ.
КЛИНИЧЕСКАЯ КАРТИНА
Клиническая картина при абсцессах головного и спинного мозга соответствует клинической картине объёмного образования. Патогномоничных симптомов абсцесса мозга не существует. Как и при других объёмных образованиях, клинические симптомы могут варьировать в широких пределах - от головной боли до развития тяжёлых общемозговых симптомов с угнетением сознания и выраженных очаговых симптомов поражения мозга. Первым проявлением болезни может стать эпилептиформный припадок. При субдуральных абсцессах и эмпиеме чаще присутствуют менингеальные симптомы. Эпидуральные абсцессы практически всегда ассоциируются с остеомиелитом костей черепа. Типично прогредиентное нарастание симптоматики. В части случаев оно может быть очень быстрым.
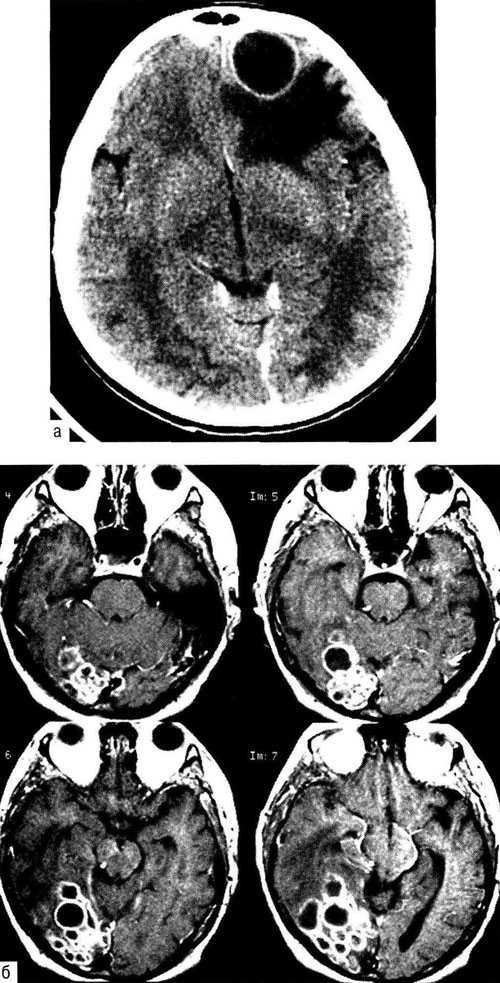
Рис. 31 -8. Абсцесс правой лобной доли ; кт без контрастного усиления (а). Грибковый многокамерный абсцесс правой теменно-затылочной области; МРТ, Т1 -взвешенное изображение с контрастным усилением (б).
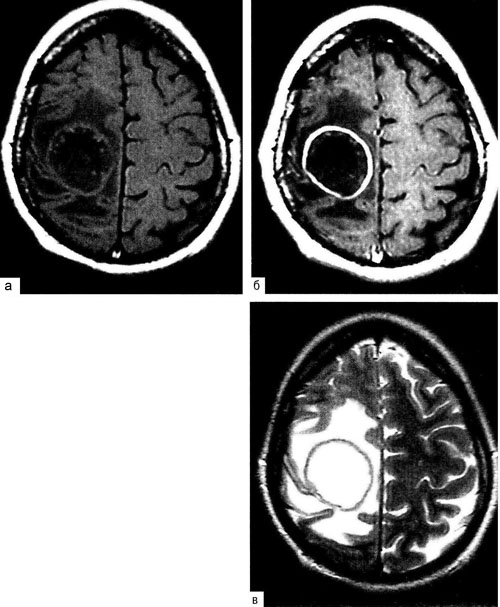
Рис. 31 -9. Абсцесс правой задне-лобнотеменной области, М РТ: а - Т 1 - взвешенное изображение; б - Т 1 - взвешенное изображение с контрастным усилением; в - Т2-взвешенное изображение.
ДИАГНОСТИКА
При постановке диагноза большое значение имеет тщательный сбор анамнеза.
Появление и нарастание неврологических симптомов у больного с диагностированным воспалительным процессом - повод для проведения нейровизуализационного обследования.
Компьютерная томография. Точность диагноза абсцесса мозга при КТ зависит от стадии развития процесса. При инкапсулированных абсцессах точность диагноза приближается к 100%. Абсцесс имеет вид округлого объёмного образования С чёткими, ровными, тонкими контурами повышенной плотности (фиброзная капсула) и зоной пониженной плотности в центре (гной, рис. 31-10) . В части случаев в полости абсцесса определяют чёткий уровень жидкости. По периферии капсулы видна зона отёка. При введении контрастного вещества оно накапливается в виде тонкого кольца, соответствующего фиброзной капсуле с небольшой прилежащей зоной глиоза. При повторении КТ через 30-40 мин накопление контрастного вещества не определяют.
Диагностика в более ранних стадиях менее надёжна. В стадии раннего энцефалита (1-е-3-и сут) при КТ выявляют зону сниженной плотности, часто неправильной формы. При введении контрастного вещества его накопление происходит неравномерно, преимущественно в периферических отделах очага, но иногда и в его центре.
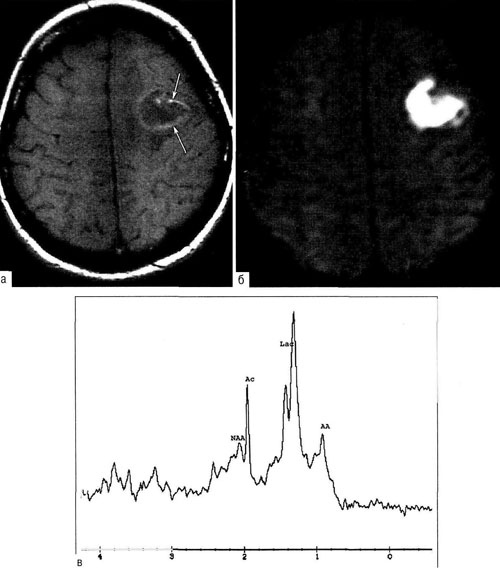
Рис. 31 - 10. Абсцесс левой лобной доли, неправильная форма затрудняет дифференциальную диагностику с опухолью; МРТ: а - Т1 -взвешенное изображение; б - режим диффузии, выявлен харак· терный для абсцесса высокий МР-сигнал; в - протонная МР-спектроскопия, выявлены характерные для абсцесса пики метаболитов - ацетата (Ас), лактата (Lac) и аминокислот (АА).
В стадии позднего энцефалита (4-9-е сут) контуры очага становятся более ровными и округлыми, а накопление контрастного вещества по периферии очага - более интенсивным и равномерным. Рентгеновская плотность центральной зоны очага непосредственно после введения контрастного вещества не изменяется, но при повторной КТ через 30-40 мин можно обнаружить диффузию контраста в центр очага, а также сохранение его в периферической зоне, что не характерно для опухолей.
При анализе компьютерной томограммы следует иметь в виду, что глюкокортикоиды, часто используемые в лечении, значительно уменьшают накопление контрастного вещества в энцефалитическом очаге.
Магнитно-резонансная томография. МРТ служит более точным методом диагностики абсцессов, чем КТ. Энцефалитический очаг выглядит гипоинтенсивным на T l - и гиперинтенсивным - на Т2-взвешенных изображениях.
Инкапсулированный абсцесс на ТI -взвешенных изображениях выглядит как зона пониженнога сигнала в центре и на периферии, в зоне отёка, с кольцевидной зоной умеренно гиперинтенсивного сигнала между ними, соответствующей капсуле абсцесса. На Т2-взвешенных изображениях центральная зона абсцесса бывает изо- или гипоинтенсивной, периферическая зона отёка - гиперинтенсивной, между этими зонами прослеживается чётко очерченная капсула.
Дифференциальная диагностика
Дифференциальную диагностику абсцесса следует проводить с первичными глиальными и метастатическими опухолями мозга. При сомнении в диагнозе и необходимости дифференцировки абсцесса исключительную роль играет МР-спектроскопия (дифференциальная диагностика основана на различном содержании лактата и аминокислот в абсцессах и опухолях) .
При подозрении н а абсцесс мозга необходимо тщательно обследовать больного, чтобы выявить все возможные очаги воспаления, способные стать источником внутричерепного инфицирования.
Другие способы диагностики и дифференциальной диагностики абсцесса мозга малоинформативны. Лихорадка, увеличение СОЭ, лейкоцитоз, повышение содержания С-реактивного белка в крови бывают при любых воспалительных процессах, в том числе при внечерепных. Посевы крови при абсцессах мозга обычно бывают стерильными. Люмбальную пункцию в диагностике внутричерепных абсцессов сегодня не применяют в связи с низкой информативностью (в большинстве случаев воспалительный процесс в мозге бывает отграниченным и не сопровождается менингитом) и опасностью дислокации мозга.
ЛЕЧЕНИЕ
Лечение абсцессов мозга может быть консервативным и хирургическим. Способ лечения зависит в первую очередь от стадии развития абсцесса, его размера и локализации.
В стадии формирования энцефалитического очага (длительность анамнеза - до 2 нед), а также при небольших « 3 см в диаметре) абсцессах показано консервативное лечение. Обычной тактикой становится эмпирическая антибактериальная терапия. Некоторые хирурги предпочитают проведение стереотаксической биопсии для окончательной верификации диагноза и выделения возбудителя.
Абсолютными показаниями к хирургическому вмешательству считают абсцессы, вызывающие повышение внутричерепного давления и дислокацию мозга, а также расположенные около желудочковой системы (прорыв гноя в желудочковую систему часто становится фатальным) . При травматических абсцессах, расположенных около инородного тела, хирургическое вмешательство также становится методом выбора, поскольку такой воспалительный процесс невозможно вылечить консервативно. Показанием к операции считают также грибковые абсцессы, хотя прогноз в этой ситуации бывает крайне неблагоприятным независимо от метода лечения.
При абсцессах, расположенных в жизненно важных и глубинных структурах (стволе мозга, зрительном бугре, подкорковых ядрах), прямое хирургическое вмешательство противопоказано. Б таких случаях методом выбора может быть стереотаксический метод - пункция абсцесса и его опорожнение с однократным или повторным (через установленный на несколько суток катетер) промыванием полости и введением антибактериальных препаратов.
Тяжёлые соматические заболевания не считаются абсолютным противопоказанием к хирургическому вмешательству, так как стереотаксическую операцию можно выполнить под местной анестезией.
Больным в крайне тяжёлом состоянии (терминальной коме) любое хирургическое вмешательство противопоказано.
Принципы медикаментозного лечения
Эмпирическая (до получения результата посева или при невозможности идентификации возбудителя) антибактериальная терапия должна покрывать максимально возможный спектр возбудителей. Поэтому используют следующий алгоритм.
• Больным без ЧМТ или нейрохирургического вмешательства в анамнезе назначают одновременно следующие препараты:
- ванкомицин (взрослым - 1 г 2 раза в сут в/в; детям - 15 мг/кг 3 раза в сут);
- цефалоспорин III поколения (например, цефотаксим);
- метронидазол (взрослым - 30 мг/кг В сут на 2-4 введения; детям - 10 мг/кг 3 раза в сут) .
• Больным с посттравматическими абсцессами метронидазол заменяют рифампицином в дозе 9 мг на 1 кг массы тела 1 раз в сут внутрь.
• у больных с иммунодефицитом (кроме БИЧ) наиболее вероятным возбудителем абсцесса мозга бывает Cryptococcus neoformans, реже Aspergillus spp. или Candida spp. Б связи с этим им назначают амфотерицин Б в дозе 0,5-1,0 мг/кг в сут внутривенно или липосомальный амфотерицин Б - 3 мг /кг в сут внутривенно с постепенным повышением дозы до 15 мг /кг в сут. Б случае исчезновения абсцесса по данным нейровизуализационных методов назначают флуконазол по 400 мг/сут внутрь до 10 нед, а затем пациентов переводят на постоянную поддерживающую дозу 200 мг/сут.
• у больных с БИЧ наиболее вероятным возбудителем абсцесса мозга является Toxoplasma gondii, поэтому в эмпирическом лечении таких больных применяют сульфадиазин с пириметамином.
Если получена культура возбудителя, лечение изменяют с учётом антибиотикограммы. При стерильном посеве продолжают эмпирическую антибактериальную терапию.
Продолжительность интенсивной антибактериальной терапии - не менее 6 нед, после чего целесообразно назначить пероральные антибактериальные препараты ещё на 6 нед.
Применение глюкокортикоидов при водит к уменьшению выраженности и более быстрому обратному развитию фиброзной капсулы абсцесса, что хорошо при адекватной антибактериальной терапии, но в противном случае может вызвать распространение воспалительного процесса за пределы первичного очага.
Поэтому назначение глюкокортикоидов оправдано лишь при нарастающем отёке и дислокации мозга, в остальных случаях вопрос требует обсуждения.
Хирургическое лечение
Основным методом лечения большинства внутримозговых абсцессов мозга в настоящее время служит простое или приточно-отточное дренирование. Суть метода заключается в установке в полость абсцесса катетера, через который осуществляют эвакуацию гноя и введение антибактериальных препаратов. При возможности в полость на несколько суток устанавливают второй катетер меньшего диаметра, через него проводят инфузию раствора для промывания (обычно используют 0,9% раствор натрия хлорида, эффективность добавления к нему антибактериальных препаратов не доказана) . Дренирование абсцесса подразумевает обязательную антибактериальную терапию (сначала эмпирическую, затем - с учётом чувствительности выделенного патогена к антибиотикам).
Альтернативным методом служит стереотаксическая аспирация содержимого абсцесса без установки дренажа. Достоинство метода - меньший риск вторичного инфицирования и более снисходительные требования к квалификации медицинского персонала (контроль за функционированием приточно-отточной системы требует специальных знаний и пристального внимания). Однако при использовании этого метода приблизительно в 70% случаев возникает необходимость в повторных аспирациях.
При множественных абсцессах в первую очередь дренируют очаг, наиболее значимый в клинической картине или наиболее опасный в отношении осложнений (дислокации мозга, прорыва гноя в желудочковую систему и т.д.).
При субдуральных абсцессах или эмпllеме применяют дренирование, приточноотточную систему не используют.
Операции тотального удаления абсцесса вместе с капсулой, без вскрытия последней, в настоящее время не применяют в связи с высокой травматичностью. Исключения составляют грибковые и нокардиозные (вызванные Nocardia asteroides, реже Nocardia brasiliensis) абcuессы, развивающиеся у иммунодефицитных больных. Радикальное удаление абсцессов в таких ситуациях несколько улучшает выживаемость.
Хирургическое лечение эпидуральных абсцессов такое же, как при остеомиелите.
ПРОГНОЗ
Прогноз при абсцессах мозга заВИСI1Т от многих факторов. Большое значение имеет возможность определять возбудитель и его чувствительность к антибактериальным препаратам, что позволяет про водить направленную патогенетическую терапию. Важную роль в исходе заболевания играют реактивность организма, количество абсцессов, своевременность и адекватность лечебных мероприятий. Летальность при абсцессах мозга составляет около 10%, инвалидизация - около 50%. Почти У трети выживших больных развивается эпилептический синдром.
Субдуральные эмпиемы прогностически менее благоприятны, чем абсцессы мозга, поскольку отсутствие границ гнойного очага свидетельствует либо о высокой вирулентности возбудителя, либо о крайне низкой сопротивляемости больного. Летальность при субдуральных эмпиемах составляет около 50%. При грибковых эмпиемах у иммунодефицитных больных она приближается к 100%.
Эпидуральные абсцессы и эмпиемы обычно имеют благоприятный прогноз. Инфекция практически никогда не проникает через неповреждённую твёрдую мозговую оболочку, и санация остеомиелитического очага позволяет ликвидировать эпидуральную эмпиему.

