Субарахноидальное кровоизлияние
Субарахноидальное кровоизлияние - один из видов внутричерепного кровоизлияния, при котором кровь распространяется в субарахноидальном пространстве головного и спинного мозга. Различают субарахноидальное кровоизлияние при ЧМТ и при остром нарушении мозгового кровообращения по геморрагическому типу. Для обозначения последнего используют термины «спонтанное субарахноидальное кровоизлияние» и «нетравматическое субарахноидальное кровоизлияние».
Коды по МКБ-I0: 160.0-160.9. Субарахноидальное кровоизлияние.
ЭПИДЕМИОЛОГИЯ
По данным регистров инсульта разных стран, заболеваемость субарахноидальным кровоизлиянием составляет 14-20 на 100 000 населения в год. Доля субарахноидального кровоизлияния среди других видов инсульта не превышает 5%.
Субарахноидальное кровоизлияние может случиться в любом возрасте, однако наиболее часто оно происходит в 40-60 лет.
ЭТИОЛОГИЯ
Причины субарахноидального кровоизлияния многообразны, но наиболее часто оно бывает следствием разрыва аневризм церебральных сосудов, на его долю приходится 70-80% всех субарахноидальных кровоизлияний. Заболевания, при которых возможно развитие субарахноидального кровоизлияния, перечислены ниже .
• Первичные сосудистые заболевания ЦНС:
- артериальные аневризмы церебральных сосудов;
- сосудистые мальформации ЦНС (артерио-венозные мальформации, каверномы, артерио-венозные фистулы) ;
- аномалии сосудистой системы мозга (болезнь Нисимото, расслаивающиеся аневризмы церебральных сосудов) .
• Вторичная сосудистая патология ЦНС:
- артериальная гипертензия;
- васкулиты;
- болезни крови;
- нарушение свёртывающей системы крови при приёме антикоагулянтов, дезагрегантов, контрацептивов и других лекарственных препаратов.
Когда не удаётся установить этиологический фактор субарахноидального кровоизлияния, используют понятие «субарахноидальное кровоизлияние неясного генеза». На долю таких кровоизлияний приходится около 15%.
КЛАССИФИКАЦИЯ
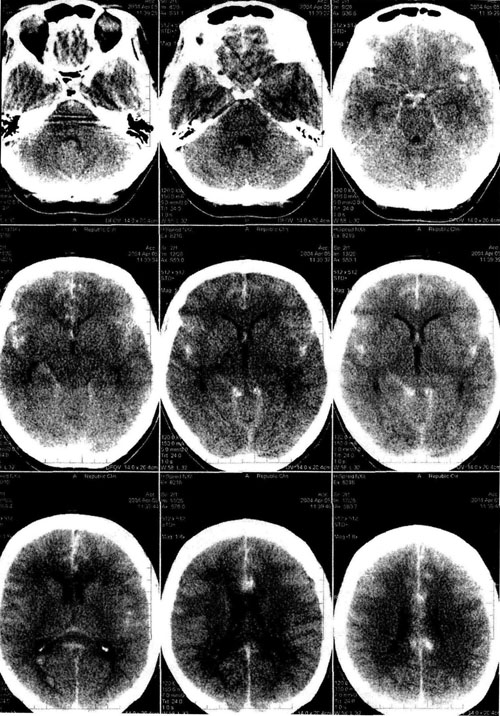
Субарахноидальные кровоизлияния классифицируют по этиологическому фактору и по распространённости. Последняя возможна только на основании данных КТ или МРТ. При этом учитывают как массивность кровоизлияния, так и его сочетание с другими компонентами внутричерепного кровоизлияния - паренхиматозным и вентрикулярным. В зависимостиот этого фактора выделяют изолированное субарахноидальное кровоизлияние, субарахноидально-паренхиматозное, субарахноидально-вентрикулярное и субарахноидально-паренхиматозно-вентрикулярное кровоизлияния (рис. 30-6).
Рис. 30- 6. Типичное субарахноидальное кровоизлияние. Видно симметричное распространение крови в базальных цистернах, межполушарной щели, конвекситальных субарахноидальных пространствах (КТ).
В мировой практике широкое распространение получила классификация субарахноидальных кровоизлияний, предложенная М. Fisher (1980) . Она характеризует распространённость субарахноидального кровоизлияния по результатам КТ (табл. 30-1)
Таблица 30-1 . Классификация кровоизлияния по М. Fisher ( 1980)
| Градация | Кровь по КТ |
| 1 | Нет признаков крови |
| 2 | Диффузные или вертикальные сгустки толщиной менее 1 мм |
| 3 | Локальный сгусток или вертикальные слои толщиной более 1 мм |
| 4 | Внутримозговой или внутрижелудочковый сгусток при наличии или отсутствии диффузного субарахноидального кровоизлияния |
КЛИНИЧЕСКАЯ КАРТИНА
Субарахноидальное кровоизлияние развивается остро, без каких-либо предвестников и характеризуется возникновением внезапной интенсивной диффузной головной боли по типу «удара», «растекания горячей жидкости в голове». тошноты, рвоты. Типичны кратковременная утрата сознания и быстрое развитие менингеального синдрома при отсутствии очаговых неврологических расстройств.
Длительная утрата сознания свидетельствует о тяжёлом кровоизлиянии, как правило, с прорывом крови в желудочковую систему, а быстрое присоединение очаговых симптомов - о субарахноидально-паренхиматозном кровоизлиянии.
Менингеальные симптомы - основной дифференциально-диагностический признак субарахноидального кровоизлияния. В зависимости от массивности субарахноидального кровоизлияния они могут быть выражены в разной степени и сохраняться от нескольких суток до 3-4 нед.
Наряду с развитием неврологической симптоматики субарахноидальное кровоизлияние может сопровождаться различными висцеровегетативными нарушениями. Наиболее часто в момент кровоизлияния фиксируют повышение АД. Повышение АД - реакция на стрессовую ситуацию. одновременно имеющая компенсаторный характер, так как оно обеспечивает поддержание церебрального перфузионного давления в условиях внутричерепной гипертензии, возникающей в момент субарахноидального кровоизлияния. Высокое АД в момент кровоизлияния, особенно у больных, страдающих артериальной гипертензией, может стать причиной ошибочной трактовки острого состояния как гипертонического криза.
В случаях тяжёлого субарахноидального кровоизлияния могут возникать нарушения сердечной деятельности и дыхания.
В острой стадии субарахноидального кровоизлияния нередко отмечают повышение температуры тела вплоть до фебрильных цифр, а также развитие лейкоцитоза.
Эти симптомы могут быть неверно истолкованы как признаки инфекционного заболевания.
Тяжесть состояния больного в момент субарахноидального кровоизлияния и дальнейшее течение болезни зависят в первую очередь от массивности кровоизлияния и его этиологии. Наиболее тяжело протекают субарахноидальные кровоизлияния при разрыве аневризм сосудов мозга (см. раздел "Хирургическое лечение аневризм головного мозга") .
ДИАГНОСТИКА
Клинический диагноз субарахноидального кровоизлияния необходимо подтвердить инструментальными исследованиями. Наиболее надёжным и доступным методом диагностики субарахноидального кровоизлияния до настоящего времени остаётся люмбальная пункция. Ликвор при субарахноидальном кровоизлиянии интенсивно окрашен кровью. Примесь крови в ликворе, постепенно уменьшаясь. сохраняется в течение 1-2 нед от начала болезни. В дальнейшем ликвор приобретает ксантохромную окраску.
Больным в бессознательном состоянии люмбальную пункцию следует проводить с большой осторожностью в связи с риском дислокации мозга.
В последние годы методом выбора в диагностике субарахноидального кровоизлияния стала КТ. КТ не только обнаруживает и оценивает распространённость крови в субарахноидальном пространстве, но и позволяет получить информацию о наличии вентрикулярного и паренхиматозного компонентов кровоизлияния, отёка и дислокации мозга, состоянии ликворной системы. Без этих данных правильное ведение больного с субарахноидальным кровоизлиянием на современном этапе развития нейрохирургии невозможно. В некоторых случаях уже при обычной КТ можно установить или предположить причину кровоизлияния. Современные компьютерные томографы позволяют также выполнить высококачественное исследование сосудистой системы мозга (КТ -ангиографию), что обеспечивает более чем 90% точность диагностики источника кровотечения.
При КТ-диагностике субарахноидального кровоизлияния необходимо учитывать, что информативность метода находится в прямой зависимости от срока выполнения КТ (времени, прошедшего после кровоизлияния), что обусловлено изменением рентгеноконтрастных свойств излившейся крови. Уже через неделю после субарахноидального кровоизлияния кровь в субарахноидальном пространстве видна лишь в половине случаев. В связи с этим при негативных данных КТ больным с клинической картиной субарахноидального кровоизлияния необходима диагностическая люмбальная пункция.
Диагностика субарахноидального кровоизлияния с помощью МРТ менее точна в связи с быстрыми изменениями интенсивности сигнала, обусловленными трансформацией молекул гемоглобина в излившейся крови. Однако при отсутствии КТ можно с успехом использовать МРТ не только для диагностики субарахноидального кровоизлияния, но и для определения источника кровотечения (МРТангиография) . Для диагностики ангиоспазма - одного из осложнений субарахноидального кровоизлияния - применяют ТКДГ. Это исследование позволяет выявить ангиоспазм в сосудах основания мозга, определить его распространённость и выраженность.
ПРИНЦИПЫ ВЕДЕНИЯ
Первичную госпитализацию больных с клинической картиной субарахноидального кровоизлияния экстренно осуществляют в неврологический стационар. При неверной трактовке симптомов либо при стёртой или атипичной клинической картине субарахноидального кровоизлияния больных иногда ошибочно госпитализируют в терапевтические, инфекционные, нейротравматологические, токсикологические и психиатрические отделения.
В стационаре необходимо провести КТ (МРТ) головного мозга для верификации субарахноидального кровоизлияния и определения анатомической формы кровоизлияния, а если есть возможность - одномоментное неинвазивное исследование сосудистой системы мозга (КТ -, МРТ -ангиографию). При отсутствии признаков кровоизлияния на КТ (МРТ) или при недоступности этих методов следует выполнить люмбальную пункцию.
После инструментального подтверждения диагноза субарахноидального кровоизлияния необходима срочная консультация нейрохирурга для решения следующих вопросов:
• необходимость ангиографического обследования с целью уточнить источник кровоизлияния;
• показания к переводу в нейрохирургический стационар.
Лечебная тактика
Лечебная тактика у больных с субарахноидальным кровоизлиянием зависит от результатов ангиографического обследования.
При выявлении церебральных аневризм (самая частая и опасная причина субарахноидального кровоизлияния) либо другой сосудистой патологии, требующей нейрохирургического вмешательства, решение о сроках и методах операции принимают индивидуально в зависимости от вида патологии, общего состояния пациента, возраста, тяжести имеющегося неврологического дефицита, распространённости кровоизлияния, выраженности сопутствующего кровоизлиянию ангиоспазма, оснащённости и опыта специалистов стационара.
При отсутствии показаний к операции про водят медикаментозную терапию. Основными задачами становятся стабилизация состояния больного, поддержание гомеостаза, профилактика рецидива субарахноидального кровоизлияния, профилактика и лечение сосудистого спазма и ишемии мозга, специфическая терапия заболевания, ставшего причиной кровоизлияния.
Объём терапии зависит от тяжести состояния больного.
Рекомендации
• Охранительный режим.
• Поднятие головного конца кровати на 300.
• Аналгезия и седация при возбуждении и про ведении всех манипуляций.
• Поддержание нормотермии.
• Установка желудочного зонда больным, находящимся в состоянии оглушения или комы, из-за угрозы возможной аспирации.
• Установка мочевого катетера больным, находящимся в состоянии оглушения или комы.
• Назначение антиконвульсантов в случаях эпилептиформного припадка в момент кровоизлияния.
Нормализация дыхания и газообмена. Нормализация и поддержание стабильной гемодинамики. Больным без нарушения сознания интубацию и вспомогательную ИВЛ осуществляют при наличии клинических признаков дыхательной недостаточности: цианоза, тахипноэ более 40 в мин, при показателях РаО2 менее 70 мм рт.ст. Больных с нарушенным сознанием (сопор, кома) следует интубировать и перевести на ИВЛ ввиду опасности развития гипоксии и аспирации.
Рекомендуемый уровень систолического АД - 120-150 мм рт.ст. При артериальной гипертензии используют пероральные и внутривенные гипотензивные препараты.
При возникновении артериальной гипотензии необходимо поддерживать нормоволемическое или умеренно гиперволемическое состояние (центральное венозное давление 6-12 см вод.ст.), этого достигают инфузией коллоидных и кристаллоидных растворов.
Терапия отёка мозга. При клинических и КТ-признаках нарастающего отёка мозга, угрожающих развитием дислокационного синдрома, наряду с перечисленными выше мероприятиями рекомендуют применение осмодиуретиков (15% маннитола) в сочетании с салуретиками (фуросемида). Лечение необходимо проводить под контролем электролитного состава крови (не реже 2 раз в сут) . Лечение отёка мозга, особенно у тяжёлых больных, желательно про водить в условиях контроля внутричерепного давления с использованием вентрикулярных или субдуральных датчиков.
Профилактика и терапия церебрального ангиоспазма и ишемии мозга. В настоящее время не существует доказанных методов лечения ангиоспазма. Для профилактики его рекомендуют применять блокаторы кальциевых каналов (нимодипин) в таблетированной форме по 60 мг каждые 4 ч перорально. Лечение следует начинать до появления инструментальных или клинических признаков ангиоспазма, так как при уже развившемся спазме препарат неэффективен. При лечении ангиоспазма и его последствий большое значение имеет поддержание адекватной перфузии мозговой ткани. Этого можно достичь с помощью метода так называемой 3Н -терапии (артериальная гипертензия, гиперволемия, гемодилюция) или её элементов. При развитии сегментарного симптоматического спазма положительный эффект можно обеспечить с помощью баллонной ангиопластики в сочетании с внутриартериальным введением папаверина.
Показания к назначению антиоксидантов и нейропротекторов в целях профилактики и лечения ишемических осложнений субарахноидального кровоизлияния противоречивы, так как клинический эффект препаратов этих групп не доказан.
Прогноз
Прогноз заболевания у больных с субарахноидальным кровоизлиянием зависит от многих факторов. Наиболее значимый из них - этиология кровоизлияния.
Субарахноидальное кровоизлияние из артериальной аневризмы сопровождается высокой летальностью и частотой повторного кровоизлияния. При отсутствии хирургического лечения аневризмы до 60% больных погибают в течение первого года от начала болезни. При своевременном хирургическом лечении аневризмы риск летального исхода уменьшается втрое. При субарахноидальном кровоизлиянии другой этиологии прогноз, как правило, благоприятен.


Комментарии